Ревматоидный артрит
Ревматоидный артрит (РА) – хроническое аутоиммунное системное воспалительное заболевание соединительной ткани с преимущественным поражением суставов по типу эрозивно-деструктивного прогрессирующего полиартрита.
Этиология РА не установлена. В последние годы выявлена роль генетических факторов в развитии заболевания. У 52 % больных РА обнаруживаются антигены гистосовместимости системы HLA – DW4, при этом изменен генетический контроль над иммунными реакциями. Среди возможных причин обсуждается роль инфекционных агентов: стрептококков, микоплазм, гальпровии, вирусов.
К развитию РА предрасполагают охлаждение, травма сустава, холодный и влажный климат. Чаще встречается у женщин.
В основе патогенеза РА лежат генетически детерминированные аутоиммунные процессы, возникновению которых способствует дефицит Т-супрессорной функции лимфоцитов.
Гипотетический этиологический фактор повреждает синовиальную оболочку сустава, развивается ответная местная иммунная реакция, и плазматическими клетками синовии продуцируется измененный агрегированный IgG. В свою очередь, он распознается иммунной системой как чужеродный антиген, и плазматические клетки синовии, лимфоузлов, селезенки начинают вырабатывать к нему антитела – ревматоидные факторы (РФ). Важнейшим является РФ класса IgM, который обнаруживается у 70-80 % больных РА. Доказано существование также и других типов РФ – IgG и IgA. При определении в крови больных РА классического РФ IgM говорят о серопозитивном варианте РА. Отмечается более легкое течение серонегативного РА. РФ может обнаруживаться и у здоровых лиц (в титре, не превышающем 1:64), при СКВ, ХАГ, синдроме Шегрена, гемобластозах, опухолях.
В ряде случаев у больных РА выявляются и другие аутоантитела (к ДНК, ядрам клеток, коллагену, форменным элементам крови и др.).
Взаимодействие агрегированного IgG с ревматоидными факторами приводит к образованию иммунных комплексов, которые фагоцитируются нейтрофилами и макрофагами синовиальной оболочки. Процесс фагоцитоза сопровождается повреждением нейтрофилов, выделением лизосомальных ферментов, медиаторов воспаления (гистамин, серотонин, кинины, простагландины и др.), что вызывает развитие воспалительных, деструктивных и пролиферативных изменений синовия и хряща. Образование иммунных комплексов способствует также агрегации тромбоцитов, формированию микротромбов, нарушениям в системе микроциркуляции. Повреждение иммунными комплексами тканей сустава ведет к дальнейшему аутоантителообразованию и хронизации воспалительного процесса. Поражения соединительной ткани и других органов и систем (системные проявления РА) связаны с развитием иммунокомплексного васкулита.
Классификация (Республиканская научно-практическая конференция по реевматологии, Минск, 2003)
Клинико-иммунологическая характеристика
Серопозитивный ревматоидный артрит (М 05):
1. Полиартрит (М 05)
2. Ревматоидный васкулит (М 05.2)
3. Ревматоидные узлы (М 05.3)
4. Полинейропатия (М 05.3)
5. Ревматоидная болезнь легких (М 05.1)
6. Синдром Фелти (М 05.1)
Серонегативный ревматоидный артрит (М 06.0):
1. Полиартрит (М 06.0)
2. Синдром Стилла взрослых (М 06.1)
Таблица 27. Степень активности (с сокращениями)
Показатель 0 1 2 3 Утренняя скованность (мин.) Нет 30-60 До 12 часов В течение дня СОЭ (мм/ч) меньше или равно 15 16-30 31-45 ›45 С-реактивный белок меньше или равно N меньше или равно 2N меньше или равно 3N ›3NА – самообслуживание: одевание, принятие пищи, уход за собой и т.д.
Б – непрофессиональная деятельность: элементы досуга, отдыха, занятия спортом и др. с учетом пола и возраста
В – профессиональная деятельность: работа, учеба, ведение домашнего хозяйства.
Клиническая картина.
Характерным является поражение мелких суставов кистей, хотя и могут быть олиго- и моноартриты. Беспокоят боли, которые усиливаются во 2-й половине ночи, утром. Очень типична утренняя скованность. К вечеру движения в суставах облегчаются.
Общие жалобы: общая слабость, разбитость, повышение температуры тела, потеря аппетита.
Осмотр. Характерна деформация суставов (рис.86):
1. отклонение пальцев кисти в ульнарном направлении («плавник моржа»);
2. сгибательная контрактура проксимальных и переразгибание в дистальных межфаланговых суставах («пуговичная петля»);
3. расгибательная контрактура в праксимальном межфаланговом суставе и сгибательная контрактура в дистальном межфаланговом суставе (деформация по типу «лебединой шеи»). Возникает «атрофия бездействия» – межкостная атрофия.
Иногда в подкожной клетчатке, в области локтевых суставов, над ахилловым сухожилием, в апоневрозе затылочных мышц определяются плотные 0,5-1,5 см ревматоидные узелки. Они не спаяны, подвижны – это очень характерный признак.
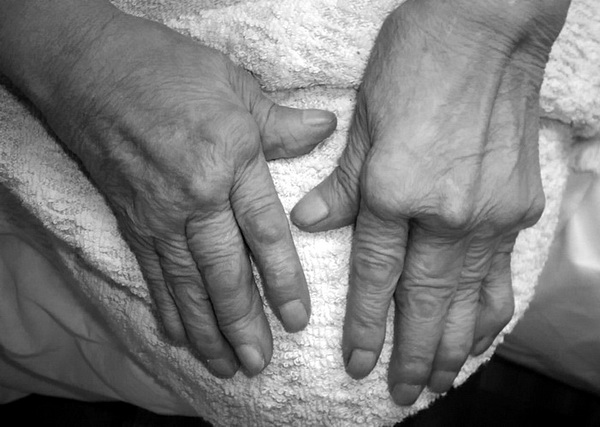
Рис. 86. Деформация кистей при ревматоидном артрите
Лимфаденопатия, сплено-, гепатомегалия может наблюдаться у больных с юношеским РА.
Суставно-висцеральная форма бывает в 20% случаев. При этом развивается миокардит, плеврит, фиброзирующий альвеолит, гломерулонефрит, амилоидоз различных органов, прежде всего почек.
Лабораторные данные
Общий анализ крови: признаки умеренной нормохромной анемии, при высокой активности и большой длительности заболевания анемия более выражена. Количество лейкоцитов и величина СОЭ зависят от степени активности процесса. Наиболее важный и закономерно изменяющийся показатель – повышение СОЭ.
Биохимические исследования неспецифичны и используются для установления степени активности воспалительного процесса. Выявляются диспротеинемия – уменьшение уровня альбуминов и увеличение – глобулинов, прежде всего a1- иa2 -фракции, повышение содержания фибриногена, серомукоида, гаптоглобина, сиаловых кислот в зависимости от активности процесса, появление в крови С-реактивного белка (СРБ).
Иммунные исследования крови:
1. наличие РФ. Определяется с помощью реакции Волера-Роуза, латекс-теста, дерматоловой пробы. Реакция Волера-Роуза основана на способности сыворотки больного РА вызывать агглютинацию сенсибилизированных бараньих эритроцитов, считается положительной с титра 1:32. Латекс-тест и дерматоловая проба заключаются в способности РФ склеивать нагруженные человеческим глобулином частицы латекса и дерматола. Положительны, начиная с титра 1:20. Исследовать РФ в настоящее время рекомендуется параллельно в двух реакциях;
2. содержание в крови В-, Т-лимфоцитов, иммуноглобулинов (часто снижение количества Т-лимфоцитов, Т-супрессорной функции, дисиммуноглобулинемия);
3. цитруллиновые антитела – это аутоантитела, направленные против участка белка (пептида), который содержит нестандартную аминокислоту цитруллин, не присутствующую обычно в организме. Цитруллин образуется обычно из другой аминокислоты – аргинина в результате ферментативного процесса. Обнаружение в крови цитруллиновых антител с высокой вероятностью свидетельствует о наличии у пациента, ревматоидного артрита, в том числе при отсутствии «классических» клинических проявлений в дебюте и отрицательной пробе на ревматоидный фактор.
Инструментальные исследования
Рентгенография суставов. Ведущие признаки: околосуставной эпифизарный остеопороз, сужение суставной щели, краевые эрозии (узуры). Эти изменения развиваются последовательно. Остеопороз околосуставной проявляется крупнопетлистой костной структурой (в связи с рассасыванием части костных балок), истончением и подчеркнутостью контуров кортикального слоя, исчезновением постепенного перехода от серого тона губчатого вещества к более светлому контуру кортикального слоя, «размытостью» трабекулярного рисунка эпифизов. Сужение суставной щели возникает вследствие деструкции хряща. Эрозии (узуры) раньше всего появляются в проксимальных межфаланговых, пястно-фаланговых (чаще в головках II-III пястных костей) суставах, костях запястья, в лучезапястном суставе, головках плюсневых костей. В наиболее тяжелых случаях формируется анкилоз.
При трактовке рентгенологических данных следует учитывать, что нормальная ширина суставной щели составляет: в коленном суставе – 4-8 мм, тазобедренном – 4-5 мм, плечевом – 4 мм, локтевом, голеностопном и грудино-ключичном -3-4 мм, лучезапястном -2-2,5 мм, в пястно-фаланговых и межфаланговых -1,5 мм.
В диагностическом отношении наиболее важны следующие симптомы:
1. стойкий полиартрит с симметричным поражением пястно-фаланговых, проксимальных межфаланговых (особенно II и III пальцев) и плюснефаланговых суставов;
2. постепенное прогрессирование суставного синдрома с вовлечением новых суставов;
3. костные эрозии на рентгенограммах;
4. стойкое наличие РФ в крови;
5. подкожные ревматоидные узелки.
Американской ревматологической ассоциацией предложены диагностические критерии (таблица 28).
Для постановки диагноза ревматоидного артрита необходимо наличие по крайней мере четырех из семи критериев. Признаки 1-4 должны устойчиво сохраняться не менее 6 недель.
Магнитно-резонансное томографическое исследование суставов высокого разрешения. Этот метод исследования позволяет выявить эрозии несколько раньше, чем при проведении обычного стандартного рентгенографического исследования суставов.
Таблица 28. Диагностические критерии ревматоидного артрита (Американская ревматологическая ассоциация, 1987)
Критерии Определение 1. Утренняя скованность Утренняя скованность (в области суставов или околосуставных тканей), сохраняющаяся по крайней мере в течение 1 ч 2. Артрит трех или более суставов Припухлость или выпот по крайней мере в трех суставах, установленные врачом. Возможно поражение 14 суставов на правых и левых конечностях (пястно-фаланговые, проксимальные межфаланговые, запястные, локтевые, голеностопные суставы) 3. Артрит суставов кистей Припухлость по крайней мере одной группы следующих суставов: запястья, пястно-фаланговых, проксимальных межфаланговых суставов 4. Симметричный артрит Сходное поражение суставов с двух сторон (двустороннее поражение проксимальных межфаланговых, пястно-фаланговых или плюснефаланговых суставов возможно без абсолютной симметрии) 5. Ревматоидные узелки Подкожные узелки, локализующиеся на выступающих участках тела или разгиба тыльных поверхностях или в околосуставных участках, определенные врачом 6. Ревматоидный фактор (в сыворотке) Обнаружение повышенной концентрации ревматоидного фактора в сыворотке любым методом, дающим положительные результаты не более чем у 5% здоровых людей 7. Рентгенологические изменения Рентгенологические изменения, типичные для ревматоидного артрита в кистях и стопах, включающие эрозии или несомненную костную декальцификацию, локализующиеся или наиболее выраженные в пораженных суставах (только остеоартритические изменения не учитываются)Варианты течения
Наиболее часто встречается медленно прогрессирующее течение, при котором повреждение суставных поверхностей развивается медленно.
Быстро прогрессирующее течение обычно сочетается с высокой активностью заболевания; повреждение суставов наступает довольно рано. Стойкая нетрудоспособность развивается в течение нескольких лет.
Течение без заметного прогрессирования сопровождается слабо выраженным полиартритом с незначительной, но стойкой деформацией мелких суставов кистей. Заболевание заметно не прогрессирует в течение нескольких лет. Деформация суставов незначительна. Лабораторные признаки активности слабо выражены. Однако у ряда пациентов описанные виды течения РА могут переходить из одной формы в другую.
Лечение
При преимущественно суставной форме РА применяют один из быстродействующих негормональных (нестероидных) противовоспалительных препаратов в сочетании со средствами длительного действия. Нестероидные противовоспалительные препараты применяют длительное время (месяцами). С этой целью чаще всего назначаются напроксен (0,75-1 г), диклофенак (150 мг), индометацин (150 мг), ибупрофен (1,2-3,2 г), нимесулид (200 мг), мелоксикам (7,5-15 мг).
Из препаратов «базисной» терапии назначаются: метотрексат (7,5-15 мг в неделю), сульфасалазин (0,5 г в сутки до 2-3 г), лефлюнамид («Арава») или препараты золота (тауредон). Метотрексат считают в настоящее время «золотым стандартом» в лечении серопозитивного ВА. Сульфаслазин чаще применяется у больных с серонегативным вариантом РА. Лефлюномид является базисным препаратом специально созданным для лечения РА. Он по эффективности сравним с метотрексатом, но побочных эффектов у него меньше. Аминохинолиновые препараты (плаквенил, делагил) не замедляют прогрессирование деструкции суставов и поэтому сейчас применяют крайне редко. Препараты золота относят к препаратам второго ряда. Назначаются они при неэффективности и противопоказаниях для назначения метотрексата, лефлюнамида и сульфасалазина. Они более токсичны. Циклофосфамид, пенициламин в настоящее время применяются редко из-за значительного количества побочных эффектов. В настоящее время рекомендуют применять биологические агенты, которые обладают большей эффективностью в сравнении со стандартными базисными препаратами. Наибольший опыт получен при применении инфликсимаба.
Кортикостероидные препараты (преднизолон и т.п.) назначают внутрь при РА редко: при выраженном воспалительном процессе в суставах, высокой лихорадке, висцеральных поражениях. Если в каком-либо суставе воспалительный процесс держится длительно, то гидрокортизон или кеналог вводят внутрисуставно.
Для ликвидации местного воспаления в суставах назначают фонофорез гидрокортизона, электрофорез гиалуронидазы, тепловые процедуры, аппликации димексида в сочетании с анальгином.
Санаторно-курортное лечение показано при отсутствии признаков активности РА и поражения висцеральных органов (сульфидные, радиоактивные ванны).
Кроме вышеуказанных методов можно применять и так называемые нестандартные методы лечения РА: плазмаферез, лейкоцитоферез, облучение суставов лазерным лучом низкой мощности, криотерапия (воздействия на пораженные суставы сверхнизких температур) и хирургические методы (ранняя синовэктомия, реконструктивные операции, замена протезами пораженных суставов).
Профилактика РА заключается в предупреждении рецидивов и прогрессирования заболевания. Больной должен избегать переохлаждений, тщательно лечить интекуррентные инфекции.
Более 800 000 книг и аудиокниг! 📚
Получи 2 месяца Литрес Подписки в подарок и наслаждайся неограниченным чтением
ПОЛУЧИТЬ ПОДАРОК