Осмотр кожи и слизистых оболочек
При осмотре кожи и слизистых обращают внимание на окраску, наличие сыпей, рубцов, расчесов, шелушений, язв; на эластичность, упругость (тургор), влажность.
Цвет (окраска) кожи и слизистых зависит от: развития сосудов; состояния периферического кровообращения; содержания пигмента меланина; толщины и прозрачности кожи. У здоровых людей кожа телесного, бледно-розового цвета.
Патологическая окраска кожи:
1. бледность: при острых кровотечениях, острой сосудистой недостаточности (обморок, коллапс, шок); при анемиях (малокровии), болезнях почек, некоторых пороках сердца (аортальных), онкологических заболеваниях, малярии, инфекционном эндокардите; при подкожных отеках вследствие сдавления капилляров; при хронических отравлениях ртутью, свинцом. Правда, бледность кожных покровов может быть и у практически здоровых лиц: при испуге, охлаждении, малоразвитой сети кожных сосудов, малой прозрачности верхних слоев кожи;
2. краснота (гиперемия): при гневе, волнении, высокой температуре воздуха, лихорадках, приеме алкоголя, отравлении окисью углерода; при артериальной гипертензии (на лице); при эритремии (повышенное содержание в крови эритроцитов и гемоглобина);
3. синюшная окраска (цианоз). Цианоз обуловлен большим содержанием в тканях восстановленного гемоглобина, придающего синюю окраску коже и слизистым. Цианоз бывает диффузный (общий) и местный. Общий цианоз чаще всего бывает при заболеваниях легких и сердечной недостаточности. Местный цианоз – следствие местного застоя крови в венах и затрудненного оттока ее (тромбофлебит, флеботромбоз). Общий цианоз по механизму возникновения разделяют на центральный, периферический исмешанный. Центральный бывает при хронических заболеваниях легких (эмфизема легких, склероз легочной артерии, пневмосклероз). Он обусловлен нарушением оксигенации крови в альвеолах. Кожные покровы диффузно цианотичны и, как правило, теплые на ощупь. Периферический цианоз (акроцианоз) чаще бывает при сердечной недостаточности, венозном застое в периферических участках тела (губы, щеки, фаланги пальцев рук и ног, кончик носа). Они холодные на ощупь. Смешанный цианоз несет в себе черты центрального и периферического.
4. Желтушность. Выделяют истинную и ложную желтуху. Истинная желтуха обусловлена увеличением содержания в крови и тканях билирубина. По механизму возникновения истинные желтухи бывают: а) надпеченочными (гемолитическими) вследствие усиленного распада эритроцитов; б) печеночными (при поражениях печени); в) подпеченочными (механическими) вследствие закупорки желчевыводящих протоков. Ложные желтухи – результат приема больших доз некоторых лекарств (акрихин, хинин и др.), а также пищевых продуктов (морковь, цитрусовые). При этом склеры глаз не окрашиваются, обмен билирубина в пределах нормы. Желтуха лучше выявляется при дневном свете. В первую очередь она появляется на склерах глаз и слизистой ротовой полости.
5. Бледно-землистый оттенок кожи: при запущенном раке с метастазами.
6. Бронзовая окраска – при недостаточности надпочечников (болезнь Аддисона).
7. Витилиго – депигментированные участки кожи (рис. 4).
8. Лейкодерма – белые пятна при сифилисе.
9. Цвет «кофе с молоком»: при инфекционном эндокардите.
Кожные сыпи.
Являются, прежде всего, признаком ряда инфекционных, кожных, аллергических заболеваний, но могут быть также проявлением терапевтических заболеваний.
1. Волдырная сыпь, или крапивница – при ожогах крапивой, аллергии.
2. Гемморагическая сыпь (пурпура) – кожные кровоизлияния различных размеров (мелкоточечные петехии, крупные синяки) наблюдается при гемофилии (снижении или отсутствии плазменных факторов свертывания крови), болезни Верльгофа (тромбоцитопении), капилляротоксикозе (нарушение проницаемости капилляров), лейкозах, аллергических состояниях, цинге (дефицит витамина С).
3. Герпетическая сыпь (пузырчатая сыпь) при гриппе, крупозной пневмонии, малярии, иммунодефицитных состояниях.
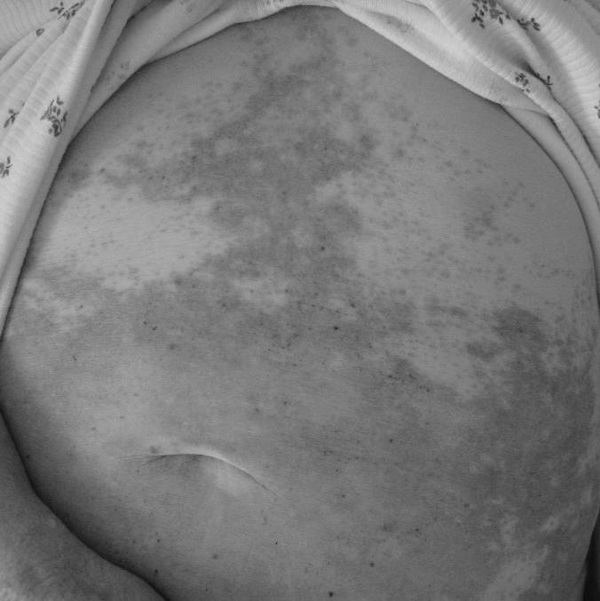
Рис. 4. Депигментированные участки кожи – витилиго.
Рубцы на коже: после операций, ожогов, ранений, травм, сифилитических гумм (звездчатые рубцы), туберкулеза лимфоузлов; белесоватые рубчики (striae) на коже живота после беременности или красные при болезни Иценко-Кушинга (эндокринное заболевание – гиперкортицизм).
Другие кожные образования: «сосудистые звездочки» (телеангиоэктазии) при активном гепатите, циррозе печени; множественные узелки при метастазах опухолей; ксантелазмы (желтые пятна) на верхних веках при нарушении обмена холестерина (сахарный диабет, атеросклероз); варикозное расширение вен, уплотнение и покраснение кожи по ходу сосудов (тромбофлебит).
Тургор (эластичность, упругость) кожи зависит от: степени развития жировой клетчатки, содержания влаги, кровоснабжения, наличия эластических волокон. При сохраненном тургоре взятая пальцами складка кожи быстро расправляется. Тургор кожи снижается у пожилых людей (старше 60 лет), при резком истощении, обезвоживании (рвота, понос), нарушениях кровообращения.
Влажность кожи определяется на ощупь. Повышенная влажность бывает физиологическая (летом в жару, при усиленной мышечной работе, волнении) и патологическая (при сильных болях, приступах удушья, лихорадке, выраженных интоксикациях, тиреотоксикозе, туберкулезе, лимфогрануломатозе, сердечной недостаточности).
Сухость кожи отмечается при потере большого количества жидкости (при неукротимой рвоте, поносе, рвоте беременных, сахарном и несахарном диабете, микседеме, склеродермии, хроническом нефрите).
Чрезмерное шелушение кожи наблюдается при различных интоксикациях (рис. 5).

Рис. 5. Трофические расстройства кожи.
Волосы. Нарушение роста волос чаще всего указывает на патологию функции половых и других эндокринных желез. Выпадение и выраженная ломкость волос отмечается при базедовой болезни; при микседеме – выпадение ресниц, бровей, волос на голове; при тяжелых поражениях печени – выпадение волос в подмышечных впадинах и на лобке; при сифилисе – гнездное или тотальное облысение. Рост волос по мужскому типу (гирсутизм) наблюдается у женщин при болезни Иценко-Кушинга, опухолях надпочечников (рис. 6).
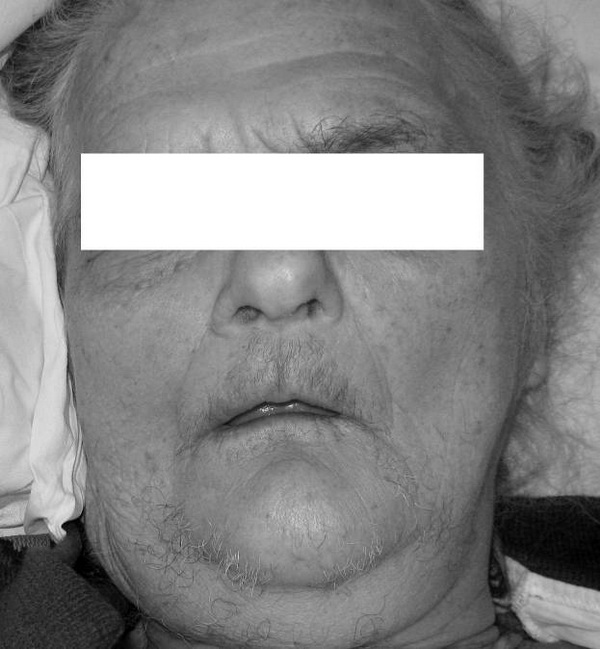
Рис. 6. Явления гирсутизма.
Ногти в норме гладкие, розовые. Тонкие, ломкие, расслаивающиеся ногти, ложкообразные вдавления (кайлонихии), поперечная и продольная исчерченность на них отмечаются при железодефицитных анемиях, недостатке витамина В12, гипо- и гиперфункции щитовидной железы. При хронических нагноительных заболеваниях легких (абсцессы, бронхоэктатическая болезнь, туберкулез) появляются ногти в виде «часовых стеклышек» (рис. 7).

Рис. 7. Ногти в виде «часовых стеклышек»
Развитие подкожно-жирового слоя может быть нормальным, повышенным или пониженным. Жировой слой может распределяться равномерно или его отложение происходит лишь в определенных областях. О толщине подкожного жирового слоя (степени упитанности) можно судить путем пальпации. Для этих целей двумя пальцами руки берут складку кожи с подкожной клетчаткой по наружному краю прямой мышцы живота на уровне пупка, боковой поверхности плеча или у угла лопатки и измеряют ее толщину калипером. В норме толщина кожной складки должна быть в пределах 2 см, толщина меньше 1 см расценивается как снижение, а более 2 см – как повышение развития подкожного жирового слоя. Последнее отмечается при различных формах ожирения (алиментарно-экзогенном, гипофизарном, адипозогенитальном и др.). Недостаточное развитие подкожножировой клетчатки бывает обусловлено конституциональными особенностями организма (астенический тип), недоеданием, нарушением функции органов пищеварения. Крайняя степень истощения называется кахексией (рис. 8). Она наблюдается при запущенных формах туберкулеза, злокачественных опухолях. В современных условиях более точное представление о степени упитанности человека дает определение такого показателя как индекс массы тела.

Рис. 8. Раковая кахексия
Показатель индекса массы тела (ИМТ) рассчитывается как отношение массы тела (в кг) к квадрату роста (в м2). Нормативы ИМТ, а также классификация избыточной массы тела представлены в таблице 1.
Таблица 1. Классификация избыточной массы тела и ожирения по индексу массы тела (ВОЗ, 1998)
Типы массы тела ИМТ Риск сопутствующих заболеваний Дефицит массы тела ‹18,5 Риск других заболеваний Нормальная масса тела 18,5-24,5 Обычный Избыточная масса тела 25,0-29,9 Умеренный Ожирение 1 степени 30,0-34,9 Повышенный Ожирение 2 степени 35,0-39,9 Высокий Ожирение 3 степени 40,0 и выше Очень высокийТаблица 2. Окружность талии и риск развития метаболических осложнений (ВОЗ, 1997)
Повышенный риск Высокий риск Мужчины ≥94 см ≥102 см Женщины ≥80 см ≥88 смОтеки – патологическое скопление жидкости в мягких тканях, органах и полостях. По происхождению различают:
1. общие отеки: сердечные, почечные, печеночные, кахексические (голодные);
2. местные: – воспалительные, ангионевротические, при местном сдавлении вены опухолью, лимфоузлами.
По преимущественному механизму возникновения (патогенезу) они делятся на
1. гидростатические, или застойные (при сердечной недостаточности, нарушении местного венозного оттока при тромбофлебите, сдавлении вены опухолью, лимфоузлами и т.д.);
2. гипоонкотические – вследствие снижения онкотического давления крови при больших потерях белка (почечные, кахексические, частично печеночные отеки);
3. мембраногенные – вследствие повышения проницаемости клеточных мембран (воспалительные, ангионевротические отеки);
4.смешанные.
Таблица 3. Диагностические признаки сердечных и почечных отеков
Признаки Сердечные отеки Почечные отеки Анамнез болезни сердца: пороки, ИБС, артериальная гипер-тензия и др. болезни почек: гломерулонефрит, пиелонефрит, амилоидоз Локализация отеков на нижних конечностях на лице, «мешки под глазами» Время суток к концу дня утром Характер отеков плотные, ямки остаются долго мягкие, рыхлые, подвижные, ямки быстро исчезают Цвет кожи над отеками цианотичная бледнаяДиагностика отеков осуществляется при помощи:
1. осмотра – отечная конечность увеличена в объеме, контуры ее сглажены, кожа растянута, блестит;
2. пальпации – при надавливании большим пальцем в области большеберцовой кости (рис. 9), крестца, тыла стопы на коже образуется ямка;
3. контрольного взвешивания тела в динамике;
4. контроля за водным балансом (соотношение количества выпитой и выделенной в течение суток жидкости с мочой). Здоровый человек должен выделять с мочой не менее 80-85% от количества выпитой жидкости;
5. измерения окружности живота и конечностей в динамике;
6. определения жидкости в полостях пальпаторным, перкуторным, инструментальным (рентгенологическим, ультразвуковым) методами;
7. определения гидрофильности тканей (склонности к отекам) при помощи пробы Мак-Клюра-Олдрича: внутрикожно в области предплечья вводится 0,1-0,2 мл физиологического раствора хлорида натрия. Образовавшаяся папула в норме должна рассосаться не ранее, чем через 45-50 мин, а при склонности к отекам – быстрее.
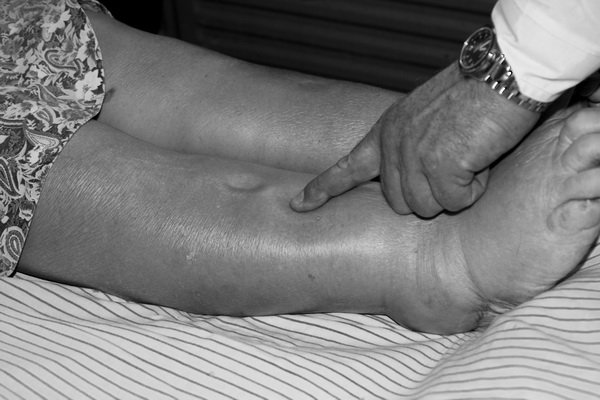
Рис. 9. Пальпаторная диагностика отеков на голени.
Более 800 000 книг и аудиокниг! 📚
Получи 2 месяца Литрес Подписки в подарок и наслаждайся неограниченным чтением
ПОЛУЧИТЬ ПОДАРОК