Глава 5. Левый желудочек
Глава 5. Левый желудочек
Исследование левого желудочка (ЛЖ) — пожалуй, наиболее важная область применения эхокардиографии. При технически грамотном выполнении исследования и правильной интерпретации полученных данных, М-модальное, двумерное и допплеровское исследования вместе дают подробнейшую информацию об анатомии и функции ЛЖ. Особенно важную роль играет определение глобальной систолической функции ЛЖ, самый представительный параметр которой — фракция выброса (отношение ударного объема ЛЖ к его конечно-диастолическому объему). Объем ЛЖ, толщина его стенок, сократимость отдельных сегментов, диастолическая функция ЛЖ также могут быть исследованы весьма аккуратно.
Глобальная систолическая функция
Для аккуратного изучения функции ЛЖ требуется получение нескольких позиций из парастернального и апикального доступов. Вначале обычно получают изображение ЛЖ из парастернального доступа по его длинной (рис. 2.1) и короткой (рис. 2.9, 2.10) осям. Двумерные изображения ЛЖ позволяют точно направить ультразвуковой луч для М-модального исследования (рис. 2.3, 2.4). Нужно подбирать параметры усиления таким образом, чтобы на изображении был хорошо виден эндокард ЛЖ. Трудности в определении настоящих контуров ЛЖ — наиболее частый источник ошибок в определении его функции.
Из апикального доступа визуализация ЛЖ производится в двумерном режиме в четырех и двухкамерной позициях (рис. 2.11, 2.12, 2.14). Также возможно исследование ЛЖ из субкостального доступа (рис. 2.16, 2.18).
Из параметров функции ЛЖ, получаемых с помощью М-модальной эхокардиографии, наиболее информативны следующие: переднезаднее укорочение короткой оси ЛЖ, расстояние от Е-пика движения передней створки митрального клапана до межжелудочковой перегородки [20], амплитуда движения корня аорты.
Переднезаднее укорочение характеризует отношение диастолического (совпадающего с вершиной зубца R электрокардиограммы) и систолического (окончание зубца T) размеров ЛЖ. В норме переднезадний размер короткой оси ЛЖ уменьшается на 30% и более. На рис. 2.4 приведена запись М-модального исследования ЛЖ при нормальном его переднезаднем укорочении, на рис. 5.15C — при дилатационной кардиомиопатии.
Если ориентироваться только на М-модальные измерения, можно допустить серьезные ошибки в оценке функции ЛЖ, так как эти измерения учитывают лишь небольшую часть ЛЖ у его основания. При ишемической болезни сердца сегменты с нарушенной сократимостью могут быть удалены от основания ЛЖ; при этом переднезаднее укорочение ЛЖ создаст ложное представление о глобальной систолической функции ЛЖ. М-модальные измерения размеров ЛЖ не учитывают его длины; при расчете объемов ЛЖ по Teichholz [37] длина короткой оси ЛЖ возводится в третью степень; эта формула крайне неточна. К сожалению, в ряде лабораторий она все еще применяется.
Расстояние от Е-пика движения передней створки митрального клапана до межжелудочковой перегородки — это расстояние между точкой наибольшего раскрытия митрального клапана (в фазу ранней диастолы) и ближайшим участком межжелудочковой перегородки (во время систолы). В норме это расстояние не превышает 5 мм. При снижении глобальной сократимости ЛЖ количество крови, остающейся в его полости в конце систолы, увеличивается, что приводит к дилатации ЛЖ. В то же время снижение ударного объема приводит к уменьшению трансмитрального кровотока. Митральный клапан в этом случае открывается не так широко, как в норме. Амплитуда движения межжелудочковой перегородки также снижается. По мере ухудшения глобальной сократимости ЛЖ расстояние между Е-пиком движения передней створки митрального клапана и межжелудочковой перегородкой все больше увеличивается. В Лаборатории эхокардиографии UCSF данные М-модального исследования для количественной оценки функции ЛЖ не используют, предпочитая им параметры двумерной и допплеровской эхокардиографии.
Амплитуду движения аорты у основания сердца также следует оценивать только качественно. Она пропорциональна ударному объему. Поведение аорты зависит от наполнения левого предсердия и от кинетической энергии крови, выбрасываемой левым желудочком в систолу. В норме корень аорты смещается в систолу кпереди более чем на 7 мм. Следует с осторожностью относиться к этому показателю, так как низкий ударный объем не означает непременно снижение сократимости ЛЖ. Если створки аортального клапана хорошо визуализируются вместе с аортой, легко рассчитать систолические временные интервалы. Степень открытия створок аортального клапана и форма их движения также являются показателями систолической функции ЛЖ.
В прошлые годы появлялось много публикаций, посвященных методам компьютерной обработки М-модальных изображений ЛЖ. Но мы не будем на них останавливаться, так как в большинстве клинических лабораторий эхокардиографии компьютеры для этих целей не используются, и кроме того с развитием эхокардиографической техники появились более надежные способы оценки глобальной сократимости ЛЖ.
При двумерном эхокардиографическом исследовании производится как качественная, так и количественная оценка глобальной сократимости ЛЖ. В повседневной практике эхокардиографические изображения оценивают так же как вентрикулограммы: определяют приблизительное соотношение систолического и диастолического размеров сердца. Ряд исследователей считают, что можно весьма точно оценить фракцию выброса, не прибегая к измерениям [25]. Мы, однако, сопоставляя результаты такой оценки с количественным расчетом фракции выброса при вентрикулографии, обнаружили недопустимо большое количество ошибок.
Наиболее аккуратный способ оценки глобальной сократимости ЛЖ — количественная двумерная эхокардиография. Этот метод, конечно, не лишен погрешностей, но он все-таки лучше, чем визуальная оценка изображений. По всей вероятности допплеровские исследования глобальной систолической функции ЛЖ еще точнее, но пока они выполняют вспомогательную роль.
Для количественной оценки глобальной сократимости ЛЖ принципиален выбор стереометрической модели ЛЖ [29, 31, 32, 33, 34, 39, 42, 43]. После выбора модели производится вычисление объемов ЛЖ, основанное на планиметрических его измерениях по алгоритму, соответствующему выбранной модели. Для вычисления объемов ЛЖ существует множество алгоритмов, на которых мы не будем останавливаться подробно. В Лаборатории эхокардиографии UCSF пользуются модифицированным алгоритмом Simpson, который правильнее называть методом дисков (рис. 5.1). При его использовании точность измерений практически не зависит от формы ЛЖ: в основе метода лежит реконструкция ЛЖ из 20 дисков — срезов ЛЖ на разных уровнях. Метод предполагает получение взаимно перпендикулярных изображений ЛЖ в двух- и четырехкамерной позициях. В нескольких центрах проведено сопоставление метода дисков с рентгеноконтрастной и радиоизотопной вентрикулографией. Главные недостатки метода дисков заключаются в том, что он занижает (приблизительно на 25%) объемы ЛЖ и предполагает использование компьютерных систем. Со временем стоимость компьютерных систем снизится, а качество изображений будет улучшаться; поэтому количественные методы оценки сократимости ЛЖ будут более доступны.

Рисунок 5.1. Расчет объемов левого желудочка по двум алгоритмам. Вверху: расчет объема левого желудочка по методу дисков в двух плоскостях (модифицированный алгоритм Simpson). Для расчета объема левого желудочка (V) по методу дисков необходимо получить изображения в двух взаимно перпендикулярных плоскостях: в апикальной позиции четырехкамерного сердца и апикальной позиции двухкамерного сердца. В обеих проекциях левый желудочек делится на 20 дисков (ai и bi) одинаковой высоты; площади дисков (ai ? bi ??/4) суммируются, сумма умножается затем на длину левого желудочка (L). Метод дисков — самый точный метод расчета объемов левого желудочка, так как на его результаты деформации левого желудочка влияют в наименьшей степени. Внизу: расчет объема левого желудочка по формуле «площадь-длина» в одной плоскости. Этот метод, изначально предназначенный для расчетов объемов левого желудочка при рентгеноконтрастной вентрикулографии, является наилучшим, если удается получить хорошее изображение левого желудочка только в одной апикальной позиции. А — площадь левого желудочка на изображении, L — длина левого желудочка. Schiller N.B. Two-dimensional echocardiographic determination of left ventricular volume, systolic function, and mass. Summary and discussion of the 1989 recommendations of the American Society of Echocardiography. Circulation 84(Suppl 3):280, 1991.
Ожидаемое утверждение стандартов количественной оценки глобальной сократимости ЛЖ Американской ассоциацией эхокардиографии должно привести к более широкому применению этих методов в повседневной практике.
На рис. 5.1, 5.2 изображены взаимно перпендикулярные изображения ЛЖ, которые можно использовать для расчета его объемов по методу Simpson. Обводить контуры ЛЖ следует строго по поверхности эндокарда. Нормальные значения конечно-диастолического объема ЛЖ, рассчитанные по трем алгоритмам приведены в табл. 7.

Рисунок 5.2. Компьютерная обработка изображений левого желудочка. Вверху: наложение систолического контура на диастолический в проекциях двух- (2-Ch) и четырехкамерного (4-Ch) сердца. Внизу: сопоставление диастолического контура с систолическим для количественного анализа локальной сократимости левого желудочка. По поводу того, как следует сопоставлять контуры желудочка, единого мнения нет. В данном случае оператор предпочел не совмещать длинные оси желудочка в систолу и диастолу, но совместить центр масс каждого из контуров. Компьютерные методы анализа локальной сократимости должны использоваться с большой осторожностью, так как диагностическая аккуратность их до конца не ясна. В приведенном примере рассчитаны также масса миокарда левого желудочка (Mass) по модели усеченного эллипсоида, фракция выброса по формуле «площадь-длина» в каждой из позиций (SPl EF), конечно-диастолический объем и фракция выброса по методу дисков (BiPl EF). Масса миокарда левого желудочка оказалась повышенной — 220 г. Значения фракции выброса левого желудочка (в норме она равна 0,60) существенно различались в зависимости от взятой для расчета проекции (0,61 и 0,46). Очевидно, эти различия объясняются гипокинезией левого желудочка перегородочной локализации. При использовании более аккуратного метода дисков величина фракции выброса составила 0,55 (или 55%). Конечно-диастолический объем левого желудочка оказался увеличен (147 мл), однако площадь поверхности тела пациента была равна 1,93 м2, поэтому индекс конечно-диастолического объема левого желудочка (147/1,93 = 76 мл/м2) оказался в пределах верхней границы нормы. Schiller N.B. Two-dimensional echocardiographic determination of left ventricular volume, systolic function, and mass. Summary and discussion of the 1989 recommendations of the American Society of Echocardiography. Circulation 84 (Suppl 3): 280, 1991.
Таблица 7. Нормальные значения конечно-диастолического объема (КДО) ЛЖ, рассчитанные по трем алгоритмам
Среднее значение КДО ± ?, мл Конечно-диастолический индекс, мл/м2 Алгоритм «площадь-длина» в апикальной 4-камерной позиции Мужчины 112 ± 27 (65—193) 57 ± 13 (37—94) Женщины 89 ± 20 (59—136) 57 ± 13 (37—94) Алгоритм «площадь-длина» в апикальной 2-камерной позиции Мужчины 130 ± 27 (73—201) 63 ± 13 (37—101) Женщины 92 ± 19 (53—146) 63 ± 13 (37—101) Алгоритм Simpson во взаимно перпендикулярных позициях Мужчины 111 ± 22 (62—170) 55 ± 10 (36—82) Женщины 80 ± 12 (55—101) 55 ± 10 (36—82) В скобках приводятся крайние значения, полученные у здоровых людейОчевидное преимущество количественного расчета глобальной сократимости ЛЖ по сравнению с визуальной ее оценкой состоит в том, что, наряду с фракцией выброса, он дает значения объемов ЛЖ и сердечного выброса. Допплеровские методы дополняют информацию, полученную при двумерной эхокардиографии: доказана высокая точность допплеровского измерения ударного объема. Ценность таких параметров как максимальная скорость и ускорение аортального кровотока еще нуждается в подтверждении, но и они, возможно, вскоре войдут в клиническую практику.
В Лаборатории эхокардиографии UCSF рутинно определяют ударный объем ЛЖ с помощью постоянно-волновой допплер-эхокардиографии аортального клапана в сочетании с М-модальным измерением его раскрытия [6, 13]. Этот метод, как и все допплеровские методы изучения объемного кровотока, основан на измерении интеграла линейной скорости кровотока и площади сечения сосуда в месте кровотока. Произведение средней скорости кровотока в систолу и продолжительности систолы — это расстояние, которое проходит ударный объем крови в течение систолы. Умножение этой величины на площадь сечения сосуда, в котором происходит кровоток, дает ударный объем. Произведение ударного объема на частоту сердечных сокращений представляет собой минутный объем кровотока.
Еще один параметр глобальной сократимости ЛЖ, значение которого может быть измерено при допплеровском исследовании, — скорость увеличения давления в полости ЛЖ в начале периода изгнания (dP/dt). Значение dP/dt можно вычислить только при наличии митральной регургитации (рис. 5.3). Необходимо зарегистрировать струю митральной регургитации в постоянно-волновом режиме и измерить интервал между двумя точками на прямолинейном участке спектра митральной регургитации. Обычно таким участком является расстояние между точками, имеющими скорости 1 и 3 м/с. Вычисление dP/dt возможно только при допущении, что давление в левом предсердии в это время не меняется. Изменение давления между точками, имеющими скорости 1 м/с и 3 м/с, равно 32 мм рт. ст. Разделив 32 на интервал между точками, получаем dP/dt.

Рисунок 5.3. Вычисление dP/dt левого желудочка: постоянно-волновое исследование митральной регургитации (MR). Интервал между точками, в которых скорость струи митральной регургитации равна соответственно 1 м/с и 3 м/с, составляет в данном случае 40 мс. Разность давлений — 32 мм рт. ст. [по уравнению Бернулли dP = 4(V12 – V22) = 4(32 – 12) = 32]. Таким образом, dP/dt = 32/0,040 = 800 мм рт. ст./c.
Дифференциальная диагностика причин снижения глобальной сократимости ЛЖ трудна. Если сократимость всех сегментов ЛЖ снижена примерно в одинаковой степени, можно думать о наличии кардиомиопатии. Для распознавания этиологии кардиомиопатии необходимы клинические данные, а также другие параметры, такие как толщина стенок ЛЖ, сведения о клапанном аппарате сердца. В американской литературе термином «кардиомиопатия» принято называть снижение глобальной сократимости ЛЖ любой этиологии; так, причиной кардиомиопатии может быть ишемическая болезнь сердца, гипертоническая болезнь, клапанный порок сердца, миокардит и т. д. Здесь и далее для обозначения глобального снижения сократимости ЛЖ неизвестного генеза мы будем пользоваться термином «идиопатическая дилатационная кардиомиопатия»; при идиопатической асимметрической гипертрофии ЛЖ — термином «гипертрофическая кардиомиопатия». К сожалению, наши знания об этиологии кардиомиопатий пока недостаточны; несовершенны и возможности использования эхокардиографии для их дифференциальной диагностики. Неоднородность сократимости отдельных сегментов ЛЖ свидетельствует в пользу ишемической этиологии кардиомиопатии, хотя и при идиопатической дилатационной кардиомиопатии разные сегменты ЛЖ могут сокращаться по-разному. Снижение глобальной сократимости ЛЖ в отсутствие его дилатации с большой вероятностью говорит о наличии несердечной патологии. Тахикардия, метаболические нарушения (например, ацидоз) нередко сопровождаются снижением фракции выброса в отсутствие какой-либо патологии миокарда. Лекарственные препараты могут временно снижать глобальную сократимость ЛЖ; таким действием обладают, например, средства для ингаляционного наркоза.
Форма, толщина стенок и масса
Изменения формы ЛЖ при различных заболеваниях сердца недостаточно изучены и редко обсуждаются в эхокардиографической литературе. ЛЖ при кардиомиопатиях принимает сферическую форму (рис. 5.15). В отличие от глобальных изменений формы ЛЖ, локальные его деформации, наблюдаемые при ишемической болезни сердца, изучены лучше. Локальные нарушения формы ЛЖ почти всегда указывают на ишемическую природу поражения миокарда. Аневризмы ЛЖ (локальные нарушения его формы в диастолу) затрудняют оценку глобальной систолической функции ЛЖ. Если стенки аневризмы плотные и содержат большое количество фиброзной ткани, то аневризма не растягивается и потому оказывает относительно небольшое влияние на глобальную сократимость ЛЖ. Если же аневризма растяжима, то влияние ее на глобальную систолическую функцию ЛЖ может быть весьма значительно.
В течение долгого времени по толщине стенок ЛЖ судили о наличии или отсутствии его гипертрофии [38]. Отношение толщины перегородки к толщине задней стенки ЛЖ использовалось в качестве диагностического критерия асимметрической гипертрофии ЛЖ. Как и в случае с размерами ЛЖ, эти линейные измерения служили для косвенного суждения о массе миокарда ЛЖ. Данные количественной двумерной эхокардиографии показывают, что использование линейных измерений толщины стенок ЛЖ может вести к неправильным суждениям о массе миокарда; отношение к таким измерениям должно быть пересмотрено. Например, если диастолическое наполнение ЛЖ существенно уменьшается, то толщина миокарда ЛЖ в диастолу может увеличиться при нормальной массе ЛЖ. Напротив, при дилатации ЛЖ его стенки могут быть тонкими даже при существенно увеличенной массе миокарда ЛЖ. Поэтому для суждения о наличии или отсутствии гипертрофии ЛЖ предпочтительно вычислять массу миокарда. Разумеется, методы вычисления массы миокарда ЛЖ, основанные на возведении в третью степень М-модальных измерений, так же несостоятельны, как и в случае вычисления объемов, особенно при асимметричном ЛЖ.
Основываясь на собственном опыте и данных литературы, мы рекомендуем вычислять массу миокарда ЛЖ только на основании двумерной эхокардиографии [8, 12, 29, 30]. Используемый нами метод показан на рис. 5.4. Большинство других методов измерения массы ЛЖ аналогичны приведенному и основаны на вычислении длины ЛЖ и толщины миокарда ЛЖ по короткой оси из парастернального доступа. Нормальные значения массы миокарда ЛЖ приведены в табл. 8.
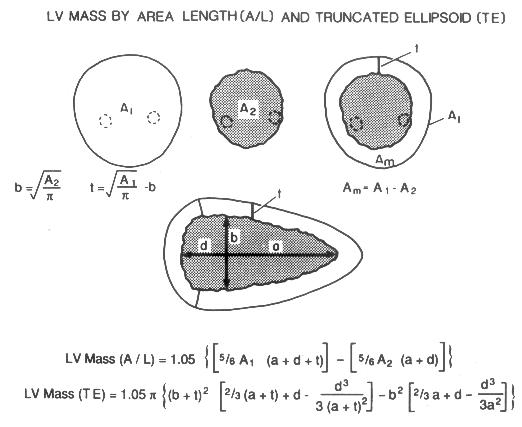
Рисунок 5.4. Расчет массы миокарда левого желудочка по формуле «площадь-длина» (A/L) и по модели усеченного эллипсоида (TE). Вверху: обводят эндокардиальный и эпикардиальный контуры левого желудочка на уровне кончиков папиллярных мышц; рассчитывают толщину миокарда левого желудочка (t), радиус короткой оси левого желудочка (b) и площади, которые занимают эндокардиальный и эпикардиальный контуры левого желудочка (A1 и A2). Заметим, что папиллярные мышцы и кровь в полости левого желудочка исключают из расчетов. Ниже: а — длинная полуось левого желудочка, b — радиус короткой оси левого желудочка, d — короткая полуось левого желудочка, t — толщина миокарда левого желудочка. Внизу: формулы расчета массы миокарда левого желудочка, используемые в компьютерных программах. Точность этих формул примерно одинакова. Schiller N.B. Two-dimensional echocardiographic determination of left ventricular volume, systolic function, and mass. Summary and discussion of the 1989 recommendations of the American Society of Echocardiography. Circulation 84(3 Suppl): 280, 1991.
Таблица 8. Нормальные значения массы миокарда ЛЖ
Мужчины Женщины среднее верхняя граница* среднее верхняя граница* Масса (г) 135 183 99 141 Индекс массы (г/м2) 71 94 62 89 * — вычислено как 90% от суммы среднего значения и стандартного отклоненияПолученные нами предварительные результаты свидетельствуют о возможности значительного снижения массы миокарда (до 150 г у некоторых больных) после протезирования аортального клапана по поводу аортального стеноза или после пересадки почки у пациентов с артериальной гипертонией почечного генеза. Аналогичные результаты получены другими авторами при исследовании пациентов, получавших длительную гипотензивную терапию.
Зная конечно-диастолический объем ЛЖ и его массу, можно вычислить их соотношение. В норме отношение конечно-диастолического объема к массе миокарда ЛЖ составляет 0,80 ± 0,17 мл/г. Увеличение этого отношения выше 1,1 мл/г связано с повышенной нагрузкой на стенку ЛЖ и означает, что гипертрофия ЛЖ не может компенсировать увеличение его объема (нагрузка на стенку желудочка прямо пропорциональна его внутреннему размеру и давлению и обратно пропорциональна толщине стенки желудочка).
Диастолическая функция
Любой патологический процесс, влияющий на систолическую функцию ЛЖ или приводящий к повышению его массы, может изменять и диастолическую функцию ЛЖ. У каждого третьего больного с явлениями застойной сердечной недостаточности сократимость миокарда не нарушена, а причина развития кардиальной симптоматики лежит в нарушении кровенаполнения ЛЖ, т. е. его диастолической дисфункции. Изменения диастолического наполнения ЛЖ появляются при большинстве заболеваний сердца раньше, чем нарушение систолической функции ЛЖ. При нормальном ЛЖ даже выраженные изменения объемов не должны приводить к заметному изменению диастолического давления, это особенно важно при физической нагрузке. Параметры М-модального исследования, позволяющие косвенным образом судить от диастолической функции ЛЖ, — это амплитуда движения корня аорты, форма движения митрального клапана и размер левого предсердия.
Наиболее информативный и точный эхокардиографический метод оценки диастолического наполнения ЛЖ — исследование трансмитрального кровотока в импульсном допплеровском режиме (рис. 5.5) [5, 11, 23]. Допплеровский контрольный объем устанавливают в приносящем тракте ЛЖ сразу над местом смыкания створок митрального клапана параллельно кровотоку.

A

B

C
Рисунок 5.5. Исследование диастолической функции левого желудочка: допплеровское исследование трансмитрального кровотока в импульсном режиме. Показаны варианты трансмитрального кровотока: нормальный (А), с преобладанием наполнения желудочка во время систолы предсердий (В), псевдонормальный (С). Е — кровоток раннего диастолического наполнения левого желудочка, А — кровоток во время систолы предсердий, DT — время замедления кровотока раннего диастолического наполнения левого желудочка.
Обязательными условиями допплеровского исследования диастолической функции ЛЖ являются: наличие у больного синусового ритма, отсутствие митрального стеноза или выраженной митральной или аортальной недостаточности. При частоте сердечных сокращений, превышающей 90—100 мин–1, оба пика сливаются, затрудняя анализ допплеровской записи или делая его невозможным (рис. 5.6). Чаще всего для оценки диастолической функции ЛЖ исследуют следующие параметры допплеровского трансмитрального кровотока: максимальные скорости раннего пика [М1] и систолы предсердия [М2], площади под кривыми раннего диастолического наполнения и систолы предсердия [Е] и [А], время изоволюметрического расслабления ЛЖ [IVRT]. Для определения времени изоволюметрического расслабления ЛЖ производится одновременная регистрация кровотока в выносящем тракте ЛЖ и трансмитрального кровотока (рис. 5.7). Время между окончанием кровотока в выносящем тракте и началом кровотока в приносящем тракте — это время изоволюметрического расслабления. В норме в покое оно составляет 60—70 мс.
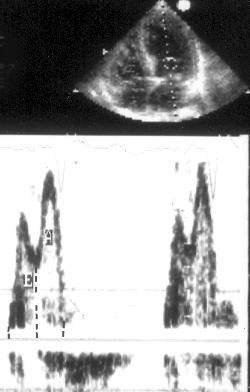
Рисунок 5.6. Эффект частоты сердечных сокращений на исследование диастолического наполнения левого желудочка. При высокой частоте сердечных сокращений оба пика трансмитрального кровотока сливаются, затрудняя исследование или делая его невозможным. Частота сердечных сокращений в данном случае равна 95 мин–1. Е — кровоток раннего диастолического наполнения левого желудочка, А — кровоток во время систолы предсердий.
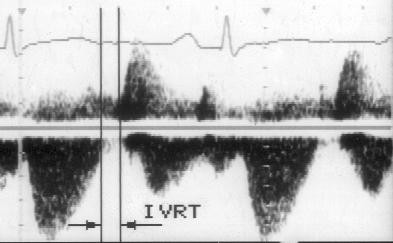
Рисунок 5.7. Измерение времени изоволюметрического расслабления левого желудочка: одновременная регистрация аортального и трансмитрального кровотока в постоянно-волновом режиме из апикального доступа. Время изоволюметрического расслабления левого желудочка измеряется величиной промежутка от момента окончания аортального до начала трансмитрального кровотока на допплеровском спектре. IVRT — время изоволюметрического расслабления левого желудочка.
Точные нормы для допплеровских индексов диастолической функции ЛЖ не установлены и не могут быть установлены. С возрастом у людей со здоровым сердцем происходит уменьшение доли кровотока в раннюю фазу диастолического наполнения ЛЖ. Кроме того, на параметры трансмитрального кровотока влияет положение контрольного объема по отношению к створкам митрального клапана, изменения положения датчика и положения тела больного и фазы дыхания.
В последние годы появилось много работ, посвященных применению допплер-эхокардиографии для исследования диастолической функции ЛЖ при отдельных заболеваниях: при артериальной гипертонии, гипертрофической кардиомиопатии, дилатационной кардиомиопатии, ишемической болезни сердца, констриктивном перикардите, экссудативном перикардитах, амилоидозе сердца. При ишемической болезни сердца изучались изменения диастолической функции ЛЖ, происходящие под действием как необратимых факторов (у больных с постинфарктным кардиосклерозом и острым инфарктом миокарда), так и преходящей ишемии (во время нагрузочных проб, ангиопластики).
Фундаментальное исследование диастолического наполнения ЛЖ при различных заболеваниях миокарда методом допплер-эхокардиографии провели Appleton с соавторами в 1988 году [3]. У 70 пациентов с заболеваниями миокарда и 30 здоровых людей производилось допплеровское исследование трансмитрального кровотока одновременно с катетеризацией полостей сердца до и после рентгеноконтрастной вентрикулографии. Было обнаружено, что у большинства больных трансмитральный кровоток отличался от нормального. Авторы выделили два типа нарушенного трансмитрального кровотока: 1) характеризующийся преобладанием кровотока во время предсердной систолы, 2) «псевдонормальный», или «рестриктивный». Первый тип соответствует начальному нарушению диастолического наполнения ЛЖ. Этот тип нарушения трансмитрального кровотока характеризуется удлинением периода изоволюметрического расслабления ЛЖ, снижением скорости и объема раннего диастолического кровотока, увеличением кровотока во время предсердной систолы (рис. 5.5B). Другими словами, происходит перераспределение трансмитрального кровотока: большая часть крови поступает в ЛЖ во время систолы предсердия. Заметим, что хотя преобладание кровотока во время предсердной систолы и свидетельствует о нарушении податливости [compliance] ЛЖ, конечно-диастолическое давление в ЛЖ при этом остается на нормальном уровне.
При дальнейшем прогрессировании заболевания происходит «псевдонормализация» диастолического наполнения ЛЖ. Переход к «псевдонормальному» (или «рестриктивному») типу диастолического наполнения ЛЖ ассоциируется с повышением давления в левом предсердии: при этом возрастает градиент давления между левыми отделами сердца в начале диастолы. Это приводит к увеличению скорости кровенаполнения в раннюю фазу диастолы (рис. 5.5C). От нормального трансмитрального кровотока «рестриктивный» отличается укороченным временем изоволюметрического расслабления, быстрым падением скорости раннего диастолического наполнения, почти полным отсутствием кровотока во время предсердной систолы. Такой тип трансмитрального кровотока ассоциируется с высоким конечно-диастолическим давлением в ЛЖ [4].
Представление о диастолическом наполнении ЛЖ можно получить с помощью цветного допплеровского сканирования. Этот метод позволяет одновременно исследовать направление кровотока в ЛЖ, в левом предсердии и легочных венах. На рис. 17.2 представлен кровоток, который регистрируется у пациентов, имеющих нормальный или повышенный сердечный выброс. Красный цвет в легочных венах, левом предсердии и желудочке говорит о том, что кровоток в них одновременно происходит в одном направлении — в сторону верхушки ЛЖ. При низком сердечном выбросе диастолический кровоток в легочных венах, левом предсердии и желудочке выглядит иначе: он осуществляется как бы короткими толчками из одного отдела в другой.
Варианты диастолического наполнения ЛЖ не являются чем-то застывшим, свойственным данному больному или виду поражения миокарда. Диастолическое наполнение ЛЖ может изменяться по мере прогрессирования заболевания или под влиянием лечения.
Ишемическая болезнь сердца и связанная с ней патология левого желудочка
Ишемия миокарда вызывает локальные нарушения сократимости ЛЖ, нарушения глобальной диастолической и систолической функции ЛЖ. При хронической ишемической болезни сердца наибольшее прогностическое значение имеют два фактора: выраженность поражения коронарных артерий и глобальная систолическая функция левого желудочка. При трансторакальном эхокардиографическом исследовании можно судить о коронарной анатомии, как правило, только косвенным образом: лишь у небольшого числа пациентов визуализируются проксимальные участки коронарных артерий (рис. 2.7, 5.8). С недавнего времени для визуализации коронарных артерий и изучения коронарного кровотока начали применять чреспищеводное исследование [252, 254] (рис. 17.5, 17.6, 17.7). Однако этот метод пока не получил широкого практического применения для изучения коронарной анатомии. О методах оценки глобальной сократимости ЛЖ говорилось выше. Эхокардиографическое исследование, проведенное в покое, строго говоря, — не метод диагностики ишемической болезни сердца. О применении эхокардиографии в сочетании с нагрузочными пробами речь пойдет ниже, в главе «Стресс-эхокардиография».
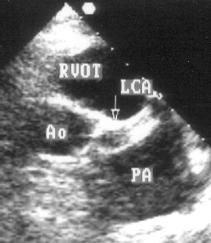
Рисунок 5.8. Аневризматическое расширение ствола левой коронарной артерии: парастернальная короткая ось на уровне аортального клапана. Ao — корень аорты, LCA — ствол левой коронарной артерии, PA — легочная артерия, RVOT — выносящий тракт правого желудочка.
Несмотря на упомянутые ограничения, эхокардиографическое исследование в покое, дает ценную информацию при ишемической болезни сердца. Боль в грудной клетке может быть сердечного или несердечного происхождения. Распознавание ишемии миокарда в качестве причины боли в грудной клетке имеет принципиальное значение для дальнейшего ведения пациентов как при амбулаторном исследовании, так и при поступлении их в блок интенсивной терапии. Отсутствие нарушений локальной сократимости ЛЖ во время болей в грудной клетке практически исключает ишемию или инфаркт миокарда в качестве причины болей (при хорошей визуализации сердца).
Локальную сократимость ЛЖ оценивают при двумерном эхокардиографическом исследовании, проводимом из различных позиций: чаще всего это парастернальные позиции длинной оси ЛЖ и короткой оси на уровне митрального клапана и апикальные позиции двух- и четырехкамерного сердца (рис. 4.2). Для визуализации задне-базальных отделов ЛЖ применяется также апикальная позиция четырехкамерного сердца с отклонением плоскости сканирования книзу (рис. 2.12). При оценке локальной сократимости ЛЖ необходимо визуализировать как можно лучше эндокард в исследуемой области. Для принятия решения о том, нарушена локальная сократимость ЛЖ или не нарушена, следует учитывать как движение миокарда исследуемой области, так и степень его утолщения. Кроме того, следует сравнивать локальную сократимость различных сегментов ЛЖ, исследовать эхо-структуру ткани миокарда в исследуемой области. Нельзя полагаться только на оценку движения миокарда: нарушения внутрижелудочковой проводимости, синдром предвозбуждения желудочков, электростимуляция правого желудочка сопровождаются асинхронным сокращением различных сегментов ЛЖ, поэтому эти состояния затрудняют оценку локальной сократимости ЛЖ. Затрудняет ее и парадоксальное движение межжелудочковой перегородки, наблюдаемое, например, при объемной перегрузке правого желудочка. Нарушения локальной сократимости ЛЖ описывают в следующих терминах: гипокинезия, акинезия, дискинезия. Гипокинезия означает снижение амплитуды движения и утолщения миокарда исследуемой области, акинезия — отсутствие движения и утолщения, дискинезия — движение исследуемого участка ЛЖ в направлении, противоположном нормальному. Термин «асинергия» означает неодновременное сокращение различных сегментов; асинергию ЛЖ нельзя отождествлять с нарушениями его локальной сократимости.
Для описания выявленных нарушений локальной сократимости ЛЖ и количественного их выражения прибегают к делению миокарда на сегментов. Американская кардиологическая ассоциация рекомендует деление миокарда ЛЖ на 16 сегментов (рис. 15.2). Чтобы рассчитать индекс нарушения локальной сократимости, сократимость каждого сегмента оценивают в баллах: нормальная сократимость — 1 балл, гипокинезия — 2, акинезии — 3, дискинезии — 4. Сегменты, недостаточно четко визуализированные, не учитывают. Сумму баллов затем делят на общее число исследованных сегментов.
Причиной нарушений локальной сократимости ЛЖ при ишемической болезни сердца может быть: острый инфаркт миокарда, постинфарктный кардиосклероз, преходящая ишемия миокарда, постоянно действующая ишемия жизнеспособного миокарда («гибернирующий миокард»). На нарушениях локальной сократимости ЛЖ неишемической природы мы здесь не будем останавливаться. Скажем только, что кардиомиопатии неишемического генеза часто сопровождаются неравномерным поражением различных участков миокарда ЛЖ, так что судить с уверенностью об ишемической природе кардиомиопатии только на основании обнаружения зон гипо- и акинезии не следует.
Сократимость некоторых сегментов ЛЖ страдает чаще других. Нарушения локальной сократимости в бассейнах правой и левой коронарных артерий обнаруживаются при эхокардиографическом исследовании с примерно одинаковой частотой. Окклюзия правой коронарной артерии, как правило, приводит к нарушениям локальной сократимости в области задне-диафрагмальной стенки ЛЖ. Нарушения локальной сократимости передне-перегородочно-верхушечной локализации типичны для инфаркта (ишемии) в бассейне левой коронарной артерии.
Инфаркт миокарда и его осложнения
Инфаркт миокарда вызывает нарушения локальной сократимости ЛЖ разной степени выраженности: от гипокинезии отдельных сегментов до истинной аневризмы ЛЖ. Структура ткани в области с нарушенной сократимостью может указать на давность инфаркта. Нередко на границе с нормальными сегментами видна резкая демаркационная линия: ее появление объясняют локальным изменением формы ЛЖ в области с нарушенной сократимостью. Граница между акинетичным и нормальным миокардом иногда хорошо визуализируется. Наличие диастолической деформации ЛЖ с резко выраженной демаркационной линией свидетельствует об образовании аневризмы. На рис. 5.9, 5.10 представлены эхокардиографические проявления инфаркта миокарда передне-перегородочно-верхушечной локализации с образованием аневризмы ЛЖ; на рис. 5.11 — передне-перегородочный инфаркт миокарда, на рис. 5.12 — задний инфаркт миокарда.
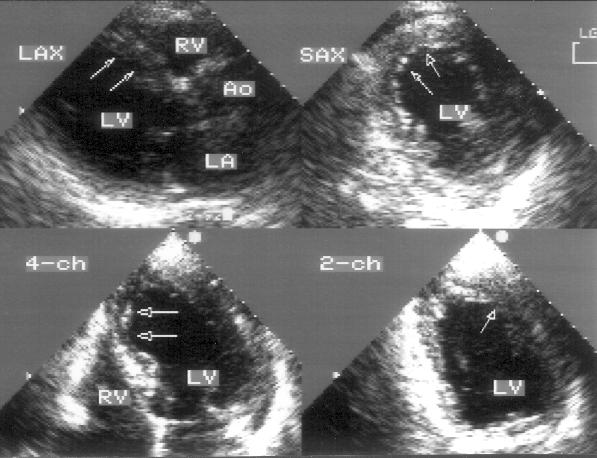
Рисунок 5.9. Акинезия левого желудочка передне-перегородочно-верхушечной локализации. Сегменты левого желудочка с нарушенной сократимостью отмечены стрелками. LAX — позиция парастернальной длинной оси левого желудочка, SAX — позиция парастернальной короткой оси левого желудочка на уровне папиллярных мышц, 4-ch — апикальная позиция четырехкамерного сердца, 2-ch — апикальная позиция двухкамерного сердца, LV — левый желудочек, RV — правый желудочек, Ao — восходящий отдел аорты, LA — левое предсердие.
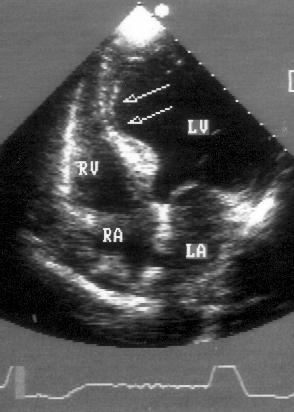
A

B
Рисунок 5.10. Аневризма левого желудочка перегородочно-верхушечной локализации (стрелки): апикальная позиция четырехкамерного сердца, диастола (А) и систола (В). Истончение миокарда и диастолическая деформация — признаки истинной аневризмы. LV — левый желудочек, RV — правый желудочек, LA — левое предсердие, RA — правое предсердие.

A
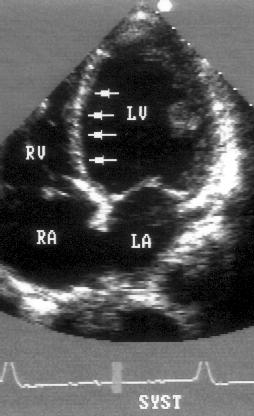
B
Рисунок 5.11. Дискинезия левого желудочка передне-перегородочной локализации: апикальная позиция четырехкамерного сердца, диастола (А) и систола (В). Сегменты левого желудочка с нарушенной сократимостью отмечены стрелками. LV — левый желудочек, RV — правый желудочек, LA — левое предсердие, RA — правое предсердие.

Рисунок 5.12. Аневризма левого желудочка задне-базальной локализации (стрелка): апикальная позиция двухкамерного сердца. Деформация левого желудочка и истончение миокарда в области аневризмы. LV — левый желудочек, LA — левое предсердие.
Эхокардиография может использоваться для диагностики и определения прогноза при остром инфаркте миокарда. Нормальная локальная сократимость ЛЖ у пациента с болями в грудной клетке помогает исключить острый инфаркт миокарда. Разработаны схемы количественной характеристики нарушений локальной сократимости ЛЖ. Показано, что индекс нарушения локальной сократимости ЛЖ при остром инфаркте служит независимым прогностическим признаком.
С помощью эхокардиографического исследования, проведенного непосредственно у постели больного, можно быстро распознать многие осложнения инфаркта миокарда. Об истинных аневризмах ЛЖ мы уже говорили. Псевдоаневризмы внешне похожи на истинные аневризмы, но причиной их появления служит разрыв миокарда. Аневризматический мешок псевдоаневризмы при внешнем разрыве состоит из перикарда и остатков разорвавшейся стенки. Только небольшие псевдоаневризмы совместимы с жизнью, поэтому у диагностированных с помощью эхокардиографии псевдоаневризм тонкий перешеек; это позволяет их отличить от истинных аневризм, у которых перешеек так же широк как и верхушка. Часто именно эхокардиография позволяет обнаружить псевдоаневризмы [22, 26]. Без хирургического лечения прогноз при псевдоаневризме ЛЖ крайне неблагоприятный.
Массивный разрыв стенки ЛЖ обычно не совместим с жизнью. При небольших разрывах стенки ЛЖ можно обнаружить эхо-негативное пространство между листками перикарда и признаки тампонады сердца. В подавляющем большинстве случаев появление жидкости в полости перикарда при инфаркте миокарда связано, к счастью, не с разрывом миокарда, а с эпистенокардитическим перикардитом или постинфарктным перикардитом (синдромом Дресслера).
Разрыв межжелудочковой перегородки приводит к сбросу крови слева направо на уровне желудочков (рис. 5.13), разрыв или дисфункция папиллярной мышцы приводят к появлению молотящей [flail] створки митрального клапана и тяжелой митральной недостаточности (рис. 5.14). У пациентов с молотящей створкой митрального клапана обнаруживается эксцентрическая струя регургитации, распространяющаяся циркулярно по периферии левого предсердия от пораженной створки [113]. При поражении передней створки митрального клапана струя направлена в сторону заднелатеральной стенки предсердия, при поражении задней створки — к межпредсердной перегородке (рис. 17.3).
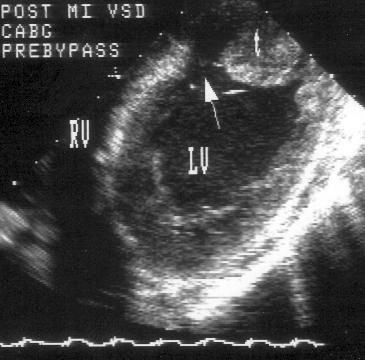
A
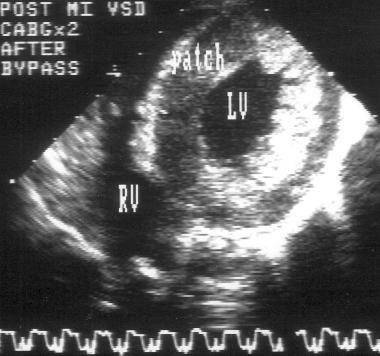
B
Рисунок 5.13. Разрыв межжелудочковой перегородки (осложнение инфаркта миокарда задней локализации): интраоперационное чреспищеводное эхокардиографическое исследование. А — перед операцией, В — после операции ушивания дефекта межжелудочковой перегородки. Дефект межжелудочковой перегородки отмечен стрелкой. LV — левый желудочек, RV — правый желудочек, t — тромб, patch — заплата.

Рисунок 5.14. Молотящая задняя створка митрального клапана — результат дисфункции папиллярных мышц (осложнение инфаркта миокарда левого желудочка задней локализации). Задняя створка митрального клапана в систолу провисает в полость левого предсердия. Несмыкание створок митрального клапана приводит к тяжелой митральной недостаточности. При цветном допплеровском сканировании струи митральной регургитации выявляется, что она направлена в сторону межпредсердной перегородки и циркулярно распространяется по всему предсердию. LV — левый желудочек, RV — правый желудочек, LA — левое предсердие, Ao — восходящий отдел аорты.
При дефекте межжелудочковой перегородки контрастное исследование может выявить появление пузырьков воздуха в левых отделах сердца, с помощью допплеровского исследования можно рассчитать градиент давления между левым и правым желудочками, объем шунтируемой крови.
О тромбозе ЛЖ речь пойдет ниже, в разделе «Патологические образования в полости ЛЖ».
Кардиомиопатии
Существует три типа кардиомиопатий, каждый из которых имеет характерные эхокардиографические признаки: это дилатационная, гипертрофическая и рестриктивная кардиомиопатии.
Дилатационная кардиомиопатия
Диагностировать дилатационную кардиомиопатию на ранних стадиях ее развития удается редко. Однако, тяжелые формы дилатационной кардиомиопатии имеют яркие эхокардиографические признаки. К этим признакам относятся: сферическая форма ЛЖ, дилатация ЛЖ при нормальной или уменьшенной толщиной его стенок, систолическое движение всех сегментов внутрь ЛЖ. Практически всегда увеличено левое предсердие, нередко расширены все камеры сердца. Увеличение правых отделов сердца может быть как вторичным (из-за легочной гипертензии), так и первичным (из-за вовлечения миокарда правого желудочка в патологический процесс). Объем ЛЖ часто превышает 250 мл, а левого предсердия — 125 мл. Фракция выброса нередко оказывается ниже 20%, но чаще всего она составляет от 20% до 30%. Сердечный выброс может быть нормальным или почти нормальным. Это обусловлено тем, что, во-первых, дилатационная кардиомиопатия часто сопровождается синусовой тахикардией, и во-вторых, большой конечно-диастолический объем может обеспечивать почти нормальный ударный объем, несмотря на низкую фракцию выброса. На рис. 5.15 представлены некоторые характерные признаки дилатационной кардиомиопатии.

A

B
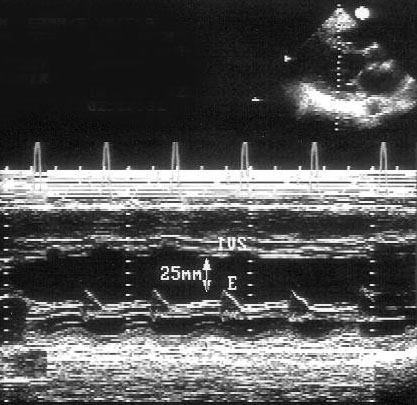
C
Рисунок 5.15. Эхокардиографические находки при дилатационной кардиомиопатии. Парастернальная длинная ось левого желудочка (А), апикальная позиция четырехкамерного сердца (В), М-модальное исследование на уровне митрального клапана (С). Левый желудочек принимает сферическую форму. Мерой «сферичности» служит отношение размеров левого желудочка по длинной и короткой осям (В): при дилатационной кардиомиопатии это отношение приближается к единице. Расстояние от Е-пика движения передней створки митрального клапана до межжелудочковой перегородки в норме не превышает 5 мм, при дилатационной кардиомиопатии оно значительно больше. LV — левый желудочек, RV — правый желудочек, LA — левое предсердие, RA — правое предсердие, IVS — межжелудочковая перегородка.
Если кардиомиопатия диагностирована, нет необходимости в частом повторении эхокардиографического исследования, за исключением тех случаев, когда это делается для мониторинга давления в легочной артерии и параметров глобальной сократимости ЛЖ, его объемов и массы.
При допплеровском исследовании обнаруживается снижение скорости и ускорения кровотока в восходящем отделе аорты и уменьшение интеграла линейной скорости кровотока в выносящем тракте ЛЖ и легочной артерии.
Диагностировать дилатационную кардиомиопатию, особенно сопровождающуюся тяжелой сердечной недостаточностью, не составляет большого труда. Как ни парадоксально, эхокардиография предоставляет очень мало возможностей судить о генезе кардиомиопатии. В Лаборатории эхокардиографии UCSF предпринимались попытки выработать критерии дифференциальной диагностики ишемической и идиопатической дилатационной кардиомиопатии с использованием эхокардиографии и магнитно-резонансной томографии. С этой целью определяли толщину стенок, их структуру, локальную сократимость и форму ЛЖ. У пациентов с ишемической кардиомиопатией были более выражены нарушения локальной сократимости, неоднородность эхо-структуры, наличие сегментов с нормальной сократимостью, однако эти изменения были обнаружены и у значительного числа пациентов молодого возраста, не имеющих ангиографических признаков ишемической болезни сердца. Это позволяет утверждать, что эхокардиография не может быть надежным методом выявления причин дилатационной кардиомиопатии.
Все более широкое распространение сейчас получает еще один диагностический метод с применением эхокардиографии: эндокардиальная биопсия миокарда под эхокардиографическим контролем. С накоплением опыта эта изящная комбинация инвазивного метода с неинвазивным может стать стандартным методом диагностики кардиомиопатий.
В Южной Америке распространена болезнь Чагаса [Chagas]; эта болезнь сопровождается кардиомиопатией, которая может иметь сегментарный характер [1]. Причина болезни Чагаса — попадание в организм человека Trypanosoma cruzi (при укусе насекомыми-переносчиками) с массивной инвазией миокарда. Кардиомиопатия, развивающаяся при этой болезни, клинически сходна с другими далеко зашедшими поражениями миокарда. При эхокардиографии выявляется характерное сегментарное поражение миокарда, в типичном случае — аневризма верхушки ЛЖ при интактной межжелудочковой перегородке, чего почти никогда не бывает при ишемической болезни сердца. В редких случаях отмечаются аневризмы базальных отделов задней стенки ЛЖ.
Гипертрофическая кардиомиопатия
Гипертрофическая кардиомиопатия — это увеличение толщины стенок ЛЖ и его массы неизвестной этиологии; иными словами — это гипертрофия ЛЖ в отсутствие аортального стеноза или артериальной гипертонии. Гипертрофия ЛЖ может быть симметричной или асимметрической. Обычно при асимметрической гипертрофической кардиомиопатии максимально гипертрофированы базальные отделы межжелудочковой перегородки. Причины неравномерного распределения гипертрофии неизвестны, как неизвестен и сам ее генез. Удивительно то, что, хотя гипертрофическая кардиомиопатия определенно является наследственным заболеванием, локализация гипертрофии ЛЖ у членов семьи может быть разной.
Более 800 000 книг и аудиокниг! 📚
Получи 2 месяца Литрес Подписки в подарок и наслаждайся неограниченным чтением
ПОЛУЧИТЬ ПОДАРОКЧитайте также
Глава 1
Глава 1 24. Сунь Бинь – знаменитый военачальник периода Борющихся государств, уроженец Государства Ци. Потомок Сунь-цзы. В молодости вместе с Пан Цзюанем (?-341 г. до н. э.) изучал военное дело. Позже Вэйский Сюань-ван назначил Пан Цзюаня главнокомандующим государства Вэй.
Глава 2
Глава 2 29. Бянь Цюэ – врач государства Цинь эпохи Весен и Осеней, уроженец области Бохай. В молодом возрасте работал на должности смотрителя постоялого двора. Однажды на постоялый двор заехал знаменитый врач Чжан Санцзюнь, Бянь Цюэ отнесся к нему с большим почтением и на
Глава 3
Глава 3 31 . «Книга перемен», известная также как «И цзин» – наиболее авторитетное произведение китайской канонической и философской литературы, оказавшее фундаментальное воздействие на всю культуру традиционного Китая, стран Дальнего Востока и Юго-Восточной Азии.32.
Глава 17
Глава 17 61. «Поучения родоначальника августейшей династии Мин». Сочинение, написанное основателем династии Мин Чжу Юань-чжаном в 1395 году, в котором дана подробная классификация правильных и неправильных поступков императора, князей и министров.62. Гу Яньу (1613–1682 гг.) –
Глава 6. Правый желудочек
Глава 6. Правый желудочек Часто у пациентов с подозрением на заболевание левого желудочка при эхокардиографии обнаруживается патология правого желудочка (ПЖ), до того не распознанная. Например, больные первичной легочной гипертензией обычно обращаются к врачу по поводу
Глава 12
Глава 12 Человек не должен заниматься своим здоровьем, это должно быть его естественным состоянием, как результат естественной жизни. – Послушай, Гея, а как у вас дела обстоят с лечением? – спросил Петрович.– Болезней как таковых у нас нет. Чаще всего у нас бывают ушибы,
Глава 13
Глава 13 Тело, полученное живым существом от материальной природы, определяет уровень его сознания; степень развития сознания определяет характер его деятельности, а чистота этой деятельности определяет его способности постичь Верховного Господа, пребывающего в сердце
Глава 2
Глава 2 1. Weinberg, Robert A., 1996. How Cancer Arises. Scientific American, Special Issue, What you need to know about Cancer, September, 275, 3, 62–70.2. Pollack, M.N. and others, 1998. IGF-1 Risk Factor for Prostate Cancer. Science, 279, 563–566.Pollack, M.N., Huynh, H.T., and Lefebvre, S.P., 1992. Tamoxifen reduces serum insulin-like growth factor 1 (IGF-1). Br Cancer Res Treat, 22, 91-100.Pollack, M.N., Polychronakos, C., Yousefi, S., and Richard, M., 1988. Characterisation of
Глава 3
Глава 3 1. Trichopoulos, Dimitros, Li, Frederick, V. and Hunter, David J., 1996. What Causes Cancer? Scientific American, Special Issue, What you need to know about Cancer. September 275, 3, 80–85.2. Boots the Chemist, 1998. Breast Awareness – an essential guide, Be enlightened, not frightened. Published in association with the charity Breast Cancer Care.3. Trichopoulos, Dimitrios, Li, Frederick, P. and Hunter, David J., 1996. What Causes Cancer Scientific American, Special Issue,
Глава 4
Глава 4 1. Сох, Peter and Brusseau, Peggy, 1995. LifePoints For Kids. Bloomsbury.2. Statistical Abstracts of the US, 1994 edition.3. Willett, WC. and others, 1996. Strategies for Minimizing Cancer Risk. Scientific American, Special Issue, What you need to know about Cancer, 275:3, pp, 88–95.4. Akre, James, ed., 1989. Infant feeding: the physiological basis. WHO Bulletin, OMS Supplement, Vol. 67, and Lawrence, Ruth A., 1994. Breastfeeding: A guide for the medical profession.
Глава 6
Глава 6 1. Gerhard Schrauzer, Ph.D., of the University of California cited in Better Nutrition, Nov, 1989, v 51, no. 11, p. 14 (2).2. Redhook., April, 1989, v 172, n6, p. 96 (5).3. Spallholz, J.E., Stewart, J.R., 1989. Advances in the role of minerals in immunobiology. Center for Food and Nutrition, Texas Tech University, Lubbock 79409. Biol Trace Elem Res Mar, 19 (3) pp. 129–151.4. Archives of Environmental Health, September/October 1976.5. Knekt, Paul, and others, 1988. Selenium
Глава о неприличных словах Глава 3
Глава о неприличных словах Глава 3 Вы можете заинтересоваться, почему глава о неприличных словах расположена в самом начале этой замечательной в остальном книги. Наверное, в этой главе есть нечто больше, чем просто неприличные слова. Эта глава, так же как и другие в этой
Глава 22
Глава 22 Дженн и Билли познакомились летом 2002 года, когда Билли, окончив первый курс Университета штата Виргиния, вернулся домой работать на спасательной станции в городе Виргиния-Бич. Однажды утром он прибыл на свой пост и обнаружил, что поговорка «Дураку — счастье»
Глава 23
Глава 23 Мы прибыли в Крил, когда стемнело. Автобусик, дребезжа, дотащился до остановки, взвизгнув напоследок тормозами, словно издал вздох облегчения. За окном я разглядел призрачную старую соломенную шляпу Кабальо. Подпрыгивая, она плыла в темноте в нашу сторону.Мне