Атеросклероз
Атеросклероз
Атеросклероз — это заболевание, при котором происходят уплотнение внутренней стенки артерий и потеря ими эластичности. Внутренние оболочки артерий постепенно утолщаются и становятся шероховатыми вследствие отложения жиров (особенно холестерина и триглицеридов), белков, солей кальция с последующим разрастанием соединительной ткани. Нужно отметить, что подобные изменения происходят только в артериальных сосудах — в венах атеросклероз не развивается.
Атеросклеротический процесс развивается постепенно и долгое время себя ничем не проявляет. Он определяется у большинства лиц моложе 20 лет в виде жировых полосок, способных рассасываться, количество которых с возрастом возрастает. Первые клинические симптомы обычно появляются в среднем возрасте. У людей молодого возраста кровеносные сосуды имеют диаметр около 3 мм. Со временем первоначально гладкие внутренние стенки артерий становятся неровными, теряют эластичность и утолщаются. Их просвет сужается за счет образования бляшек внутри сосудов (рис. 12). При далеко зашедшем атеросклерозе артерии напоминают старую водопроводную трубу, забитую ржавчиной и известковым налетом. Они имеют красно-бурый цвет и закупорены желтоватыми известковыми отложениями — атеросклеротическими бляшками.
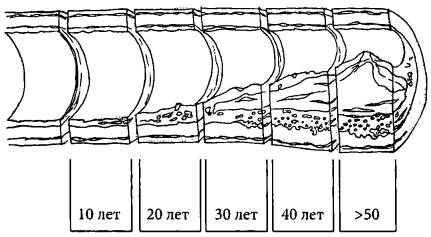
Рис. 12. Изменения в сосудах с возрастом
Развитию атеросклероза способствует нарушение обмена веществ в организме, которое проявляется повышением уровня холестерина. Вот почему ученые объявили холестерин врагом № 1. Однако это не совсем так.
Только 20 % необходимого холестерина поступает с пищей, остальные 80 % холестерина вырабатываются в организме, причем его способна вырабатывать каждая клетка. В зависимости от текущих потребностей в организме вырабатывается до 1 г холестерина в сутки. У большинства людей холестерин синтезируется в печени в достаточном количестве как вещество, необходимое нашему организму.
Холестерин («холе» — желчь, «стерин» — жирный) представляет собой природное органическое соединение из класса спиртов. Холестерин (его еще называют холестеролом) играет важную роль в организме. Без него не обходится ни один обменный процесс, он является необходимым строительным материалом для клеток всех живых организмов.
Кроме того, холестерин выполняет следующие функции:
? защищает клеточные мембраны;
? восстанавливает поврежденные артерии;
? защищает мозг от повреждения во время напряженной работы;
? поддерживает деятельность иммунной системы, включая защиту от рака;
? является составным веществом половых гормонов; 0 используется при производстве гормонов стресса; 0 служит источником энергии для скелетных мышц; 0 придает эластичность эритроцитам;
? участвует в формировании клеток эпидермиса;
? участвует в образовании желчи;
? защищает почки от повреждений при диабете.
Главной «фабрикой» холестерина являются печень и тонкая кишка. Из этих органов он выделяется в кровь и доставляется во все органы. Только 5 % имеющегося в организме холестерина циркулирует в крови, а остальная часть используется для разных целей.
Холестерин нерастворим в воде, поэтому сразу же связывается с белками, которые отвечают за его доставку к органам. Такие комплексные соединения называются липопротеидами. Существует несколько разновидностей липопротеидов, различающихся молекулярной массой, степенью растворимости и способностью выпадать в осадок. Липопротеиды низкой плотности называют «плохим» холестерином, потому что именно эти частицы оседают на стенках сосудов и образуют атеросклеротические бляшки. В противовес «плохому» существует «хороший» холестерин — липопротеиды высокой плотности. Липопротеиды высокой плотности забирают из стенки артерий «плохой» холестерин и отводят его для переработки в печень, тем самым препятствуя развитию атеросклероза. Именно поэтому важную роль играет не только высокий уровень общего холестерина крови, но и соотношение между «хорошим» и «плохим» холестерином, которое отражает так называемый коэффициент атерогенности. Атеросклероз может развиваться в тех случаях, когда количество «вредного» холестерина превышает норму, а уровень «полезного» холестерина снижен.
В нормальном состоянии основная часть холестерина, поступающая с пищей, всасывается в тонкой кишке и поступает в печень, где он преобразуется и отправляется на хранение в желчный пузырь. В печени липопротеиды низкой и очень низкой плотности («плохой» холестерин) способны выводиться из кровеносной системы. В 1985 году американские ученые М.Браун и Дж.Голдштейн сделали выдающееся открытие, за которое получили Нобелевскую премию. Они обнаружили в печени специальные рецепторы, распознающие и связывающие «плохой» холестерин. Когда количество холестерина в организме превышает норму, у здоровых людей увеличивается активность рецепторов, уничтожающих избыточный холестерин. У больных атеросклерозом активность этих рецепторов снижена, поэтому количество холестерина в крови постоянно повышено. В результате «плохой» холестерин застревает в сосудах и приводит к образованию бляшек.
Исследования последних лет показали, что сами по себе липопротеиды не могут сформировать атеросклеротическую бляшку. Для этого они должны сначала подвергнуться процессу перекисного окисления под действием свободных радикалов. В результате образуются высокотоксичные продукты, оказывающие повреждающее действие на сосуды. Попав в артериальную стенку, излишки липопротеидов захватываются макрофагами — особыми клеточными образованиями, которые являются «санитарами» нашего организма. Если повреждающий фактор действует постоянно (стрессы, переедание, вредные привычки), то организм уже не в состоянии утилизировать отработанные излишки жиров. Макрофаги, захватывая огромное количество липопротеидов низкой и очень низкой плотности, разрываются из-за невозможности их усвоить. А их содержимое изливается в просвет сосуда, давая начало формированию свежих атеросклеротических бляшек. Бляшки могут быть разных размеров — от макового зернышка до нескольких сантиметров в диаметре.
При прогрессировании атеросклероза с появлением свежих отложений на сосудах в крови повышается уровень холестерина, липопротеидов низкой плотности и возникают нарушения системы свертывания крови. Это является грозным сигналом развития осложнений атеросклероза даже у практически здоровых лиц. Свежие бляшки являются рыхлыми и нестабильными. Они могут разрываться и изъязвляться, приводя к образованию тромба в месте повреждения. Тромб может сузить и даже полностью перекрыть просвет сосуда в месте образования, а может оторваться и закупорить другую артерию. С другой стороны, на этой стадии (например, при голодании, очищении крови от больших количеств холестерина) мягкая бляшка еще способна к уменьшению и даже к полному рассасыванию.
Однако со временем в ней начинают накапливаться соли кальция, и она в конце концов становится твердой как камень. Кальцинированная бляшка вызывает раздражение сосудистой стенки. Пытаясь отделиться от бляшки, сосудистая стенка начинает утолщаться и образует вокруг нее фиброзную оболочку. Утолщенные стенки сосудов больше не могут адсорбировать достаточное количество кислорода и питательных веществ и выводить из собственных клеток продукты обмена веществ. В результате клетки органов постепенно погибают из-за недостатка кислорода, воды и питательных веществ. Возникает ишемия, которая может привести к снижению функциональной деятельности органа и, как результат, к развитию инфаркта, инсульта или гангрены нижних конечностей.
Атеросклеротические изменения могут быть распространенными, но чаще носят гнездовой характер и имеют разную степень выраженности. Изменения в стенках венечных артерий появляются раньше и выражены больше, чем в стенках остальных артерий. Это связано с тем, что коронарные артерии в большей мере подвергаются неблагоприятному воздействию изменений давления и поэтому быстрее изнашиваются.
Некоторые факторы усиливают уже имеющийся или начинающий формироваться атеросклеротический процесс. Предрасполагает к развитию атеросклероза неправильный образ жизни.
Важнейшими факторами риска являются:
? неправильное питание с избыточным употреблением пищи, богатой животными жирами и углеводами; 0 длительное перенапряжение нервной системы;
? курение;
? злоупотребление алкоголем;
? малая физическая активность;
? профессиональные вредности;
? наличие сопутствующих заболеваний (сахарного диабета, ожирения, гипертонии, склонности к повышению свертываемости крови, снижения функции щитовидной железы). Под влиянием этих факторов нарушается регуляция обмена веществ, что ведет к раннему развитию атеросклероза;
? наследственность. Фактор наследственности изучен не до конца, однако имеются веские основания полагать, что людям, имеющим родственников, страдающих от церебрального или облитерирующего атеросклероза, нужно быть осторожнее и следить за своим образом жизни. Наследуется не только определенный тип обмена веществ, но и склонность к образованию тромбов. Наличие болезни сердца в роду должно послужить сигналом к принятию профилактических мер.
Сочетание нескольких факторов риска, особенно у мужчин старше 35–40 лет, значительно повышает угрозу развития атеросклероза и связанных с ним осложнений. Однако скрытый период атеросклероза не всегда переходит в явный с грозными осложнениями. При определенных условиях можно предупредить развитие процесса, в том числе у людей с отягощенной наследственностью. Профилактика атеросклероза должна проводиться с учетом вышеупомянутых причин развития этого заболевания и включать в себя:
? ведение здорового образа жизни, который предполагает достаточные физические нагрузки, помогающие расходовать получаемые с пищей калории и тренирующие сердечно-сосудистую систему;
? умеренное питание, ограничение углеводов и рафинированных растительных жиров (за исключением оливкового масла), исключение или минимизацию
потребления глютенов — протеинов злаков, наибольшее количество которых содержится в пшенице; 0 нормализацию психоэмоционального состояния, исключение или минимизацию стрессовых ситуаций;
? отказ от курения и злоупотребления алкоголем — факторов, сильно повышающих риск развития заболевания, поскольку и табачный дым, и похмельная реакция приводят к резкому и длительному сужению сосудов, при этом возникает риск поражения коронарных артерий и аорты;
? регулярное наблюдение у врача, исследование крови на холестерин, триглицериды и липидный профиль.
Диагностика. Прежде чем начинать лечение атеросклероза, необходимо выяснить причины и факторы риска, способствующие развитию болезни. Затем определить степень заболевания и места локализации бляшек. Совершенно очевидно, что выполнить качественную диагностику и провести эффективное и целенаправленное лечение возможно только в современной, хорошо оснащенной клинике, где работают высокопрофессиональные врачи и специалисты.
Диагностика всегда включает в себя липидограмму — анализ крови на холестерин и его составляющие, осмотр больного, а также специальные диагностические процедуры:
? ультразвуковое исследование сердца, внутренних органов;
? магнитно-резонансную томографию головного мозга;
? ангиографию (рентгенографическое исследование различных кровеносных сосудов);
? доплерографию сосудов.
Применение электрокардиографии, ультразвукового обследования сердца и сосудов, коронарографии может выявить далеко зашедшие изменения. На раннем этапе наибольшее значение имеет выявление биохимических изменений в анализах крови, которые появляются задолго до клинических симптомов.
Лечение. Борьба со стрессами и вредными привычками в какой-то мере служит профилактикой дальнейшего развития жировых отложений в сосудах. Однако крупные успехи, достигнутые в лечении и профилактике атеросклероза, связаны с применением совершенно новых лекарственных препаратов. На сегодняшний день есть несколько путей воздействия на болезнь:
? уменьшение поступления холестерина в организм; 0 уменьшение синтеза холестерина в клетках органов и тканей;
? выведение из организма холестерина и продуктов его обмена.
В настоящее время для лечения атеросклероза используют следующие группы препаратов:
? статины (ловастатин, симвастатин, аторвастатин, розувастатин) применяются с целью снижения уровня «плохого» холестерина, уменьшения скорости развития существующих атеросклеротических бляшек и профилактики развития новых. Одной-двух таблеток в день такого лекарства достаточно, чтобы снизить уровень «плохого» холестерина в крови до нормальных цифр;
? фибраты (фенофибрат) относятся к классу препаратов, повышающих уровень «хорошего» холестерина;
? препараты никотиновой кислоты. Никотиновая кислота эффективно снижает уровень холестерина и триглицеридов в крови, повышает уровень «хорошего» холестерина;
? секвестранты желчных кислот (холестид и холестирамин). Их действие подобно действию ионообменных смол. Они связывают желчные кислоты в кишечнике и выводят их. А поскольку желчные кислоты — это продукт обмена холестерина и жиров, то тем самым они снижают количество холестерина и жиров в крови;
? эзетимиб — за счет снижения всасывания холестерина в кишечнике уменьшает поступление его в печень. Тем самым снижаются запасы холестерина в печени и увеличивается его выведение из крови;
? еще один класс — омега-3 полиненасыщенные жирные кислоты (омакор). Применяются для восстановления фосфолипидного слоя мембран клеток сердца. Восстанавливая структуру мембраны, омакор восстанавливает основные функции клеток сердца (проводимость и сократимость), которые нарушаются в результате ишемии миокарда.
В настоящее время во всем мире применяется эффективный современный метод лечения атеросклероза с помощью очищения крови. При проведении каскадного плазмафереза плазма пациента пропускается через особый микропористый фильтр, позволяющий удалить излишки холестерина. Подобная методика позволяет замедлить развитие атеросклероза. Исследования показали, что использование очищения крови с помощью плазмафереза в течение года ведет к уменьшению атеросклеротических бляшек на 20 %. Этот метод особенно рекомендуется для больных с наследственными семейными формами атеросклероза, трудно поддающимися коррекции с помощью диеты и медикаментозных средств.
Таким образом, проблемы со здоровьем вызывает не холестерин как таковой, а именно его избыточный уровень в крови.
Атеросклероз развивается не столько из-за повышенного поступления холестерина с пищей, сколько вследствие нарушения жирового обмена в организме.
Более 800 000 книг и аудиокниг! 📚
Получи 2 месяца Литрес Подписки в подарок и наслаждайся неограниченным чтением
ПОЛУЧИТЬ ПОДАРОКЧитайте также
Атеросклероз
Атеросклероз Лечение ставит своей целью предупреждение прогрессирования процесса и стимуляцию коллатерального кровоснабжения. Для этого как нельзя лучше подойдет витамин С, в огромном количестве содержащийся в лимонах.При атеросклерозе очень полезны настои с
Атеросклероз
Атеросклероз 1) 1 стакан укропного семени растолочь, добавить 1 ст. ложку корня валерианы (молотого), 2 стакана меда и немного воды. Смешать, сутки настаивать, держать в холодильнике. Принимать по 1 ст. ложке 3 раза в день за 30 минут до еды.2) Приготовить отвар из коры красной
Атеросклероз
Атеросклероз Атеросклероз – это хроническое заболевание артерий, выражающееся в уплотнении и утолщении их стенок. Как правило, болезнь развивается в результате отложения во внутренних оболочках артерий жироподобных веществ, главным образом холестерина.Стоит
Атеросклероз
Атеросклероз Атеросклероз – это заболевание, сопровождающееся разрастанием в стенке крупных и средних артерий соединительной ткани, в результате чего происходит утолщение их стенок.Данное заболевание поражает аорту, сосуды головного мозга, почечные, мезентеральные
Атеросклероз
Атеросклероз Рецепт 1 Сок из картофеля – 100 млПринимать ежедневно свежеотжатый картофельный сок.Рецепт 2 Сок из лука репчатого – 50 млМед – 50 гСмешать свежий сок из репчатого лука с медом. Принимать для лечения и профилактики атеросклероза по 1–2 чайных ложки 3–4 раза в
Атеросклероз
Атеросклероз При этом заболевании происходит формирование холестериновых отложений на внутренних стенках артерий, которое приводит к деформации и сужению их стенок, что становится причиной ухудшения кровоснабжения систем органов.Одной из причин образования
Атеросклероз
Атеросклероз При этом заболевании происходит ухудшение кровоснабжения организма, связанное с формированием холестериновых отложений на внутренних стенках кровеносных сосудов, в результате чего они сужаются и деформируются.Холестериновые отложения накапливаются
Атеросклероз
Атеросклероз Уплотнение стенок артерий в результате разрастания в них соединительной ткани с последующим отложением солей извести называется атеросклерозом. Это заболевание возникает вследствие того, что соединительная ткань разрастается вместо постепенно
Атеросклероз
Атеросклероз Атеросклероз – хроническая болезнь сосудов и артерий. Она постепенно приводит к нарушению их функций. Это означает, что кровоток по артерии, снабжающей кислородом и питательными веществами интенсивно работающий орган, становится недостаточным. Что
Атеросклероз
Атеросклероз Атеросклероз, или уплотнение стенок артерий, значительно снижает эффективность кровообращения.При этом стенки артерий теряют эластичность, что приводит к образованию тромбов и другим негативным изменениям.ЛечениеЛечение атеросклероза проводят с помощью
Атеросклероз
Атеросклероз Атеросклероз — это хроническое заболевание артерий, выражающееся в уплотнении и утолщении их стенок. Как правило, болезнь развивается в результате отложения во внутренних оболочках артерий жироподобных веществ, главным образом холестерина.Настойка
Атеросклероз
Атеросклероз Это заболевание протекает в хронической форме и характеризуется поражением артерий и деформацией их стенок, отложением жировых масс, а также развитием соединительной ткани с утолщением.При атеросклерозе в клетках накапливается большое количество эфиров
Атеросклероз
Атеросклероз С позиций тибетской медицины атеросклероз относится к заболеваниям «холодной крови». Заболевание характеризуется поражением артериальных сосудов холестериновыми бляшками, что в итоге приводит к нарушению кровотока и циркуляции энергии во всех органах и
Атеросклероз
Атеросклероз • Отжать сок лука, смешать пополам с медом и принимать по 1 столовой ложке 3–4 раза в день до еды как для лечения, так и для профилактики атеросклероза.Как вариация этого рецепта: добавить в 100 г сока лука 2–3 ложки меда и 1 столовую ложку лимонного сока,
Атеросклероз
Атеросклероз Это хроническое заболевание артерий крупного и среднего калибра, которое характеризуется отложением и накоплением во внутренней их оболочке плазменных липопротеидов. В результате разрастается соединительная ткань, образуются атеросклеротические
Атеросклероз
Атеросклероз Атеросклероз проявляется в разрастании в стенках крупных и средних артерий соединительной ткани, из-за чего происходит утолщение их стенок в сочетании с жировым пропитыванием их внутренней оболочки. К заболеванию склонны главным образом люди пожилого