8.1. Фибромиалгия
8.1. Фибромиалгия
Одной из наиболее ярких моделей хронической боли является фибромиалгия (ФМ). Диффузная мышечная боль — основное клиническое проявление этого феномена. Являясь хроническим заболеванием, текущим десятилетиями, она представляет собой одну из частых причин длительной нетрудоспособности, ущерб от которой оценивается миллионами долларов в странах Северной Америки и Европы. Это заболевание значительно снижает качество жизни пациентов: 30% больных отказываются от обычной трудовой деятельности, а 15% становятся дезадаптированы в повседневной жизни (White К. et al., 1996).
Фибромиалгия известна более 150 лет, когда при описании мышечно-скелетных болей впервые стали употреблять понятия болевых точек и триггерных зон. В 1904 г. W. R. Covers впервые вводит понятие «фиброзит», подчеркивая, что в основе имеющегося симптомокомплекса лежат воспалительные изменения. В последующем для характеристики подобного рода болей стали употреблять термины: миофибриллоз, нейроостеофиброз, миозит, фибромиозит, вегетомиозит, мышечный ревматизм, ревматизм мягких тканей. Все упомянутые феномены рассматривались в кругу ревматологических заболеваний.
Концепция фибромиалгии приобрела значительный интерес в последние два десятилетия. Этот этап охарактеризовался большим количеством публикаций по данному вопросу, где отражалась эволюция взглядов на природу ФМ от признания ведущей роли воспалительных, иммунных изменений до рассмотрения ее как психогенного заболевания. С этого момента заболевание стали обозначать фибромиалгией.
Клиническая самостоятельность ФМ дискутируется (Buchwald D. et al., 1994). Существование большого количества возможных факторов, сопутствующих ФМ, предполагало выделение наряду с первичной ФМ вторичного ее варианта, как проявления какого-либо страдания. Однако большинство авторов рассматривает ФМ как первичное заболевание либо как сопутствующую патологию, подчеркивая наличие у нее собственных патофизиологических механизмов развития. Не редким считается развитие ФМ у больных ревматоидным артритом, системной красной волчанкой, болезнью Бехтерева, ревматической пролимиалгией, что усугубляет клинические проявления мышечных болей. Однако успешное лечение кортикостероидами подобных пациентов не избавляет их от болевого синдрома.
Эпидемиология. ФМ относится к частой форме патологии — 2—6% в популяции (Wolfe F. et al., 1995). В силу сложившихся традиций больные ФМ в наибольшей степени представлены в ревматологической практике, где они занимают третье место среди всех обращений. В неврологической клинике заболевание встречается также часто. Тем не менее диагноз ФМ устанавливают крайне редко вследствие многообразия и неоднородности взглядов и представлений на синдром и его клинические проявления. Такие больные оцениваются неврологами чаще всего в соответствии с ведущими коморбидными проявлениями — панические атаки, мигрени, головные боли напряжения, миофасциальные боли и др.
Заболевание может встречаться в любом возрасте, однако преобладают пациенты в возрасте 25—45 лет, чаще женского пола - 80-90% (Wolfe F. et al., 1995).
Клиническая картина. Фибромиалгию можно определить как неревматическую несуставную диффузную (распространенную) симметричную боль, носящую хронический характер и сопровождающуюся скованностью, депрессией, нарушениями сна и наличием характерных болевых точек.
Течение заболевания стационарное. Симптомы ФМ тянутся годами и десятилетиями, подвергаясь незначительным колебаниям под воздействием определенных факторов. Длительные проспективные исследования (Kennedy M. et al., 1996) показывают, что у около половины больных заболевание протекает с положительной динамикой в отношении основных симптомов, при этом 75% пациентов ФМ продолжают постоянный прием той или иной терапии.
Основу клинических проявлений ФМ составляет боль, которая присутствует у 100% больных. Именно боль в сочетании со скованностью является основным поводом обращения к врачам, в основном ревматологам. Одновременно боль является причиной резкой дезадаптации больных. Интенсивность болевых ощущений может достигать крайней степени, когда для их описания используется термин «фиброзитный шторм». В целом же боль носит монотонный характер — в 60% она постоянная. Боль при ФМ имеет очерченную характеристику, она генерализована и симметрична. Болезненные ощущения при этом могут иметь разнообразные оттенки: с акцентом на суставные боли (частые жалобы на припухлость одного или нескольких суставов, распирание, ограничение движений), на боли осевого скелета (чаще в области шеи и нижней части спины), на мышечные боли (генерализованная мышечная боль) или боли в периферических отделах конечностей. Характерен для больных феномен «боль везде» — если пациент предъявляет жалобы лишь на локальные боли, то при активном расспросе практически всегда удается выявить генерализованную боль. В целом же для больных ФМ характерна диссоциация между степенью переживания боли и субъективной оценкой ее уровня, когда любое раздражение, включая тактильное, воспринимается как боль. Нередко у этих людей боль может возникать при причесывании, написании письма, при стирке белья и т.д.
Факторами, провоцирующими болевые ощущения, являются: физическое переутомление, эмоциональные переживания, длительное позное перенапряжение, пребывание в неподвижном состоянии, а также холод и влажность. Боли облегчаются под воздействием тепла, массажа, после отдыха, чередующегося с кратковременными периодами физической активности.
Помимо боли характерным для ФМ является феномен утренней скованности, который встречается в 90% случаев. Скованность в виде ограничения подвижности имеет расплывчатые нечеткие границы, вовлекает в основном мышечную систему и не распространяется на суставы, что отличает эту скованность от таковой при ревматоидном артрите. Длительность ее — от нескольких минут до нескольких часов. Чтобы избавиться от этого ощущения, больные часто применяют тепло, физические упражнения. Нередки у пациентов ФМ субъективные ощущения распирания и уплотнения тканей, наиболее часто отмечаемые в кистях и в области коленных и голеностопных суставов.
Особое место в общей картине клинических проявлений ФМ занимает роль депрессивных расстройств не столько в силу практической облигатности депрессии (у 96% больных), сколько в результате резкого снижения качества жизни больных ФМ, зависящего от выраженности депрессивных нарушений. Если в 50% случаев депрессия при ФМ является клинически очевидной, то примерно в 46% можно говорить о маскированной, соматизированной, ларвированной депрессии (Ahles T. A. et al., 1991; Wolfe F., 1993), когда она течет под маской разнообразных соматических, вегетативных алгических расстройств. Специальные психологические тесты подтверждают эти наблюдения — для больных ФМ характерны высокие показатели по шкалам Гамильтона и MMPI с наличием так называемого «профиля хронической боли». Высокая сопряженность хронической боли и депрессии типична для ФМ в основных своих проявлениях, типе течения, откликаемости на специфические методы терапии.
Исследования 30 больных ФМ, проведенные в нашей клинике Коротковой С.Б. (1998 г.), также показали высокую сопряженность диффузных мышечных болей, с практической облигатностью депрессивных расстройств и нарушений сна. Наряду с этим больные характеризовались высокой представленностью психовегетативных нарушений и разнообразных алгических феноменов. У всех обследованных больных было обнаружено снижение болевых порогов при исследовании ноцицептивного флексорного рефлекса, а характер этих изменений свидетельствовал о нарушенных взаимоотношениях ноцицептивных и антиноцицептивных механизмов контроля боли, что, возможно, и лежит в основе низкой толерантности к боли у этих пациентов.
В структуре наиболее ярких проявлений ФМ особое место занимают нарушения сна. Характерны частые жалобы на отсутствие удовлетворенности ночным сном, что позволило охарактеризовать сон при ФМ как «невосстановительный». Пациенты по утрам не ощущают себя отдохнувшими, поднимаются с постели с ощущением усталости. Сон больные описывают как поверхностный, беспокойный. При исследовании структуры ночного сна H. Moldofsky (1975) описал характерный для ФМ феномен редукции глубоких стадий сна с включением периодов альфа-активности в дельта-сон, который получил название «альфа-дельта сон». Хотя специфичность этого феномена для ФМ в последнее время подвергается сомнению.
Полисомнографические исследования 20 больных ФМ, проведенные нашим сотрудником И.Г. Хануновым (1998 г.), выявили этот феномен у 100% больных. Одновременно было показано увеличение времени засыпания, увеличение латентного периода дельта-сна, фазы быстрого сна, уменьшение длительности дельта-сна, увеличение времени бодрствования внутри сна, увеличения активационного индекса движений, интенсивности движений во сне. Указанные нарушения имели четкую корреляцию с клиническими проявлениями в период бодрствования: интенсивностью боли, количеством болевых точек, ощущениями утренней скованности, — уровнем депрессии и другими психическими феноменами. Эти данные позволяют говорить о клинической и патофизиологической значимости указанных нарушений структуры сна.
Единственным специфическим феноменом ФМ считается наличие болевых точек, обозначаемых как «Tender Points» (TP). Существование болезненности в определенных зонах на теле больных ФМ было отмечено в самых ранних описаниях. Впервые H. Smyth предложил наличие болевых точек в качестве критерия диагностики ФМ в 1972 г. В последующем на важность выявления специфических чувствительных точек в диагностике ФМ указывали многие авторы (Croft P. et al., 1994). ТР являются главной составной частью современных критериев ФМ. Сами больные могут не знать о наличии у них этих точек, что зачастую вызывает у них крайнее удивление. ТР имеют характерные особенности: чтобы вызвать боль, достаточно легкого усилия; при пальпации можно получить ту боль, которая у больных возникает спонтанно; болевые точки расположены строго в определенных местах, т.е. имеется специфическая карта ТР.
Распределение болевых точек (ТР) при ФМ представлено на рисунке.
Максимальное количество точек неизвестно. Есть описания пациентов, где идентифицировано более 70 точек у одного человека, включая более 30 только на верхней конечности. Интересно, что количество точек выше в несколько раз у женщин по сравнению с мужчинами, а пороги боли у них ниже. У больных ФМ отмечаются более низкие пороги боли не только в зонах ТР, но и вне их. Количество болевых точек и пороги боли коррелируют с выраженностью основных клинических симптомов (White K. P. et al., 1993; Smyth H. A. et al., 1992; puttick M. et al., 1995).
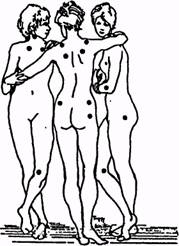
• затылочная область — место прикрепления m. suboccipitalis;
• область шеи — передние отделы пространств между поперечными отростками на уровне С5 и С7;
• трапециевидная мышца — середина верхнего края т. trapezius;
• надостная мышца — место начала m. supraspinatus;
• грудино-реберное сочленение на уровне второго ребра;
• латеральный надмыщелок плеча — 2 см дистальнее;
• ягодичная область — верхний наружный квадрант ягодицы по переднему краю мышцы;
• в медиальной жировой подушке в области коленного сустава.
Исследование ТР очень важно с диагностической точки зрения, так как согласно критериям Американского колледжа ревматологов, именно их количество определяет достоверность диагноза ФМ (11 из 18) (Wolfe К, 1994).
Само понятие «Tender Point» не следует путать с термином «Trigger Point», который используется для характеристики миофасциальных болевых синдромов (МФС) (понятие «Trigger» обозначает запускающий болевой паттерн). Некоторые характерные феномены, разграничивающие эти синдромы, представлены в табл. 1.
Таблица 1
Сравнение клинических проявлений ФМ и МФС
Признак ФМ МФС Соотношение мужчин и женщин 1:10 1:1 Распространенность боли Диффузная Локальная Болевой паттерн Не характерно Характерно Течение заболевания Хроническое Острое Характер боли Хронический Острый «Симптом прыжка» Отсутствует Присутствует Наличие болезненных мышечных уплотнений Не характерно Характерно Гиперчувствительность кожи Присутствует Отсутствует Локальное терапевтическое воздействие Не эффективно Эффективно Симметричность Всегда двусторонность Как правило, односторонность Болевые пороги Снижены в ТР и вне болевой зоны Снижены только в болевой зоне Уровень боли по ВАШ Не выше 50% Выше 50% Вегетативные проявления Полисистемные, чаще пароксизмальные Локальные Нарушения сна В 98% Не характерны Депрессия В 96% Не характернаПодобные попытки разграничения ФМ и МФС не всегда практически оправданы, поскольку клинические наблюдения за этими больными демонстрируют общность целого ряда клинических проявлений — роль позных нагрузок и физической травмы и т.д. Понятно, что МФС легче формируется у пациентов со сниженной толерантностью к боли. Соотношения ФМ и МФС являются спорным вопросом. По этому поводу существуют разные точки зрения (Bohr Т., 1996; Simons D. G., 1996): от жесткого разграничения до признания одного клиническим вариантом другого. В этом смысле понятие ФМ, по-видимому, шире и включает в себя множество алгических, психических, вегетативных и других проявлений. Наряду с описанными наиболее характерными клиническими синдромами у больных ФМ отмечается целый симптомокомплекс разнообразных соматических, психических и других нарушений, который в целом приводит к резкой дезадаптации и снижает качество жизни этих больных.
Весьма характерно для ФМ присутствие разнообразных алгических феноменов самой разной локализации. Наиболее часты жалобы на головные боли (головные боли напряжения, мигрени, цервикогенные боли), абдоминалгии, кардиалгии, боли в конечностях, туннельные невропатии (синдром запястного канала, нередко носящий симметричный характер). Следует отметить не только разнообразную локализацию, но и интенсивность болевых ощущений, что может служить поводом для хирургического вмешательства. Больные ФМ наиболее часто подвергаются абдоминальным, гинекологическим и даже ортопедическим операциям. При этом, как правило, после подобных вмешательств редко наблюдается полное исчезновение клинических симптомов. С другой стороны, у больных ФМ существует диссоциация между интенсивностью боли и степенью субъективного переживания — уровень боли по ВАШ не превышает 50%. Пациенты ФМ отличаются разнообразными, в основном полисистемными, вегетативными нарушениями. У них в несколько раз чаще, чем в популяции, наблюдаются панические атаки, гипервентиляционный синдром, липотимии и др. Основные клинические феномены ФМ представлены в табл. 2.
Таблица 2
Представленность основных клинических синдромов ФМ
Клинические синдромы % при ФМ % в популяции Панические атаки 59 3 Гипервентиляционный синдром 56 7 Мигрень 22 3-20 Головная боль напряжения 66 32-60 Синдром раздраженного кишечника 53 30 Синдром Рейно 30 17 Обмороки 21 8-10 Кардиалгии 17 3 Абдомиалгии 20 2 Туннельные невропатии 12 1Приведенные цифры показывают значительную представленность алгических и психовегетативных расстройств при ФМ. Следует особо подчеркнуть их клиническую сопряженность, так как у каждого отдельного пациента можно всегда обнаружить целый комплекс упомянутых нарушений, что затрудняет выделение «собственно фибромиалгических» феноменов.
Критерии диагноза. Первые попытки установить диагностические критерии первичной ФМ были предприняты Н. Smyth и F. Wolfe в 1972 г. В дальнейшем эти предварительные данные нашли отражение в более обобщенном виде в диагностических критериях Американского колледжа ревматологов 1990 г., которые включают:
1. Наличие диффузной, симметричной, спонтанной боли, имеющей хронический характер (в течение более чем 6 последних месяцев).
2. Наличие 11 из 18 общепринятых болевых точек.
3. Отсутствие признаков какого-либо первичного заболевания. Если у больного имеется симптомокомплекс ФМ и нет достаточного количества «положительных» ТР, то в этом случае можно говорить лишь о «возможной» ФМ.
По-видимому, приведенные критерии не всегда удовлетворяют клинической практике. Однако они в настоящее время являются наиболее удобными и признаются большинством специалистов.
Этиология и патогенез. На ранних этапах изучения ФМ преобладали взгляды о воспалительной природе заболевания, объясняющие миалгический синдром при ФМ хроническим воспалительным процессом, о чем свидетельствовали наиболее употребляемые термины «миозит», «фиброзит». Поэтому эти расстройства рассматривались исключительно в рамках ревматической патологии. Клинические, биохимические, морфологические исследования не обнаруживали существенных изменений — ни воспалительного, ни дегенеративного характера. Учитывая связь заболевания с депрессией и стрессом, E. W. Boland в 1947 г. выдвинул концепцию «психогенного ревматизма», имеющую своих сторонников и в настоящее время, а некоторые исследователи склонны относить ФМ к психосоматическому заболеванию.
В фокусе всех современных воззрений на сущность ФМ лежат взаимоотношения психических, в частности депрессивных, расстройств и хронической мышечной боли. Выделение первичного фактора в этих взаимоотношениях невозможно. Некоторые авторы склонны считать, что многие психологические аспекты ФМ являются следствием хронической боли. А с другой стороны, множественные симптомы ФМ (роль психического стресса) трудно объяснить без участия психологических механизмов. Это привело в последние годы к рассмотрению ФМ в соответствии с DSM-IV в рамках недифференцированных соматоформных расстройств.
Особого внимания в общем контексте патофизиологических механизмов ФМ заслуживает обсуждение роли и места нарушений сна. Находки H. Moldofsky (1975) о практически облигатном присутствии феномена «альфа-дельта» сна при ФМ дали стимул для исследований в этой области. Об особой связи механизмов регуляции сна и возникновения мышечных болей свидетельствовали многие факты. Так, у здоровых волонтеров, подвергшихся депривации сна можно получить симптомы ФМ в случае полного отсутствия физической деятельности.
Ведущим для понимания сущности ФМ остается вопрос о природе болевого синдрома. При этом обсуждаются механизмы как ноцицептивной боли с наличием рецепторной недостаточности, так и невропатической боли, в основе которой лежит концепция центральной сенситизации, как отражение нарушений физиологического процесса модуляции боли, следствием которого является снижение толерантности к боли и гипералгезия (Yunus M., 1992).
Понимание сущности ФМ, по-видимому, лежит в анализе причины и природы ее высокой коморбидности с целым рядом состояний: депрессия, нарушения сна, обсессивно-компульсивные расстройства, нервная булимия, хронические алгические феномены. Другим оправданием их совместного рассмотрения является хороший ответ на терапию антидепрессантами. Основные достижения в понимании сущности этой сопряженности ведущих клинических феноменов ФМ принадлежат концепции «мультихимической гиперчувствительности» (Buchwald D. etal., 1994; Slotkoff A.T. etal., 1994). Прежде всего ФМ рассматривается как модель серотонинергической дефицитарности на основании снижения уровня предшественника серотонина — триптофана в плазме, снижения продукта его метаболизма 5-оксииндо-луксусной кислоты в спинномозговой жидкости, снижения уровня активности МАО в мембранах тромбоцитов, а также эффективности специфической терапии селективными ингибиторами обратного захвата серотонина (Juhl J. H., 1998). М. Nicolodi с соавт. (1988) продемонстрировали тяжелый ФМ синдром, вызванный фенклонином (ингибитором синтеза серотонина), примененном у больных мигренью, причем симптомокомплекс ФМ таким способом можно вызвать только у больных мигренью и невозможно у здоровых людей. Это свидетельствует о наличии общего дефицита серотонина у больных мигренью и ФМ.
Важное место в концепции центральной сенситизации занимает система другого нейротрансмиттера — глутамата, играющего важную роль в поддержании гипералгезии (Yunus M. B. et al., 1995). Введение кетамина— специфического антагониста NMDA — рецепторов — в течение 15 дней больным ФМ, плохо поддающимся традиционной терапии, сопровождалось полным исчезновением болей, сохранявшимся в течение 30 дней. Кроме того, у больных ФМ отмечено увеличение уровня оксида азота в плазме, способного активировать этот подтип глутаматных рецепторов.
При ФМ обсуждается роль и других нейротрансмиттеров и нейромедиаторов, играющих определенную роль в механизмах модуляции боли, депрессии и регуляции сна (норадреналина, допамина, гистамина, ГАМК и др.) (Russel I. J., 1996). В этом смысле ФМ рассматриваются как результат взаимодействия комплекса нейрохимических факторов, возможно имеющего предиспозиционный характер. Идея «мультихимической гиперчувствительности» при ФМ объясняет высокую восприимчивость к экзогенным и эндогенным факторам, а также интолерантность к фармакологическим препаратам, особенно высоких доз. С этих позиций становится объяснимым факт высокой коморбидности ФМ с целым рядом клинических феноменов.
Лечение. Выбор адекватных методов лечения больных ФМ является крайне трудной задачей. Поскольку одним из главных провоцирующих факторов поддержания боли и скованности у больных ФМ являются позные перенапряжения, обязательны рекомендации по соблюдению режима двигательной активности: умеренные физические упражнения, занятия аэробикой, водные процедуры, ограничение трудовой деятельности, связанной с длительным пребыванием в определенной нефизиологической позе. Массаж необходим для обеспечения глубокой мышечной релаксации, и в связи с этим облегчения боли, улучшения микроциркуляции. Однако не все пациенты хорошо переносят эти процедуры, иногда они вызывают усиление болей. Поэтому больным ФМ рекомендуется мягкий, щадящий, расслабляющий массаж. Существуют указания, что соблюдение низкокалорийной диеты значительно облегчает болевые ощущения, при этом особое внимание уделяется уровню содержания магния и кальция в организме, так как предполагается участие этих микроэлементов в патогенезе мышечной боли. Противопоказан больным ФМ прием алкоголя, так как он подавляет глубокий сон. Отмечено, что больные ФМ вообще плохо переносят алкоголь.
В комплексном лечении больных ФМ широко применяется акупунктура. Многие акупунктурные точки соответствуют ТР и триггерным точкам при миофасциальных болях. В целом высокой эффективности при применении акупунктуры в качестве монотерапии не наблюдается и она может быть рекомендована как дополнительный метод в комплексном лечении ФМ.
В ряде работ продемонстрирован хороший эффект при использовании метода биологической обратной связи (Buchelew S. P. et al., 1998). В этом случае для облегчения боли больных обучают снимать мышечное напряжение, регулировать позы, структурировать движения.
Наиболее традиционными видами фармакологического лечения ФМ является назначение аналгетических препаратов, роль которых заключается во временном облегчении болевого синдрома. Наиболее эффективны трамал, тайленол (Чичасова Н.В. и др., 1994). Их применяют, как правило, в виде дополнительных методов. Нестероидные противовоспалительные препараты (ибупрофен, вольтарен, релафен и др.) также эффективно облегчают боль и скованность, часто их применяют в виде кремов и мазей, однако и они не могут быть достаточно эффективными в качестве монотерапии.
Поскольку главным симптомообразующим фактором ФМ является депрессия, ведущее положение занимает антидепрессивная терапия (Carette S. et al., 1994), основанная на применении трициклических антидепрессантов. При длительном применении амитриптилина, нортриптилина, доксепина наблюдается не только антидепрессивный, но и в некоторой степени релаксирующий, седативный эффекты и улучшение ночного сна. Однако трициклические антидепрессанты у больных ФМ практически не проявляют аналгетических эффектов, поэтому необходимы сочетания их с аналгетиками различных классов.
Бензодиазепины в целом не показаны при ФМ (кроме альпразолама), так как они вызывают редукцию 4-й стадии сна и сами по себе могут усугублять клинические проявления ФМ.
Оценка результатов лечения антидепрессантами больных ФМ, проведенная в нашей клинике (Короткова С.Б.), продемонстрировала ее неоднозначность. В группе больных (23 чел.) с типичной картиной ФМ, диагноз которой был установлен в соответствии с общепринятыми критериями АКР, применялся леривон в суточной дозе 60 мг в течение 1,5 мес. Леривон — четырех-циклический антидепрессант, блокатор ос,- и а2-адренорецепторов, является также слабым антагонистом серотонина, дофамина, норадреналина. После курсового лечения леривоном у больных отмечали снижение уровня депрессивных расстройств (что соответствовало достоверному снижению по шкале Бека), тревожных расстройств (достоверное снижение уровней реактивной и личностной тревоги по тесту Спилбергера). У пациентов также уменьшились вегетативные проявления и улучшился ночной сон. Большинство больных отмечали уменьшение влияния боли на жизнедеятельность (по показателям «комплексного болевого опросника») и улучшение качества жизни. Применение нестероидного противовоспалительного препарата нурофена сопровождалось снижением интенсивности болевого синдрома как на клиническом уровне, так и по соответствующим показателям болевых порогов. Значительных изменений в эмоциональной сфере не отмечалось.
У другой группы больных ФМ (10 чел.) было проведено изучение эффективности прозака (флуоксетин) — селективного ингибитора обратного захвата серотонина в суточной дозе 20 мг (однократно утром) в течение 1 мес. Позитивный клинический эффект месячного курса монотерапии прозаком наблюдали у 70% пациентов. Больные отмечали уменьшение утренней скованности, улучшение ночного сна, уменьшение болевого синдрома, что сопровождалось достоверным снижением по ВАШ на 4,8 баллов. При этом следует отметить важную закономерность: при терапии прозаком аналгетический эффект значительно опережал по времени проявления антидепрессивного эффекта. Отмечено также уменьшение количества активных болевых точек. Наряду с этим наблюдается некоторая нормализация показателей ноцицептивного флексорного рефлекса (увеличение порога боли и порога рефлекса), указывающая на относительную стабилизацию состояния ноцицептивных и антиноцицептивных систем, при этом более выраженные сдвиги порога боли по отношению к другим показателям могут косвенно указывать на доминирование механизмов психологического контроля боли при ФМ. По-видимому, сходным клиническим эффектом обладают и другие серотонинергические антидепрессанты: паксил, золофт, нефазадон.
Среди имеющихся нефармакологических методов лечения ФМ, особый интерес представляет метод фототерапии: воздействие ярким белым светом, эффективность которой известна при лечении депрессивных нарушений и расстройств сна. Поскольку эти феномены считаются практически облигатными при ФМ, нашим сотрудником И.Г. Хануновым (1988) были проведены исследования эффективности фототерапии (4200 лк в утренние часы в течение 30 мин) у больных ФМ. По полученным данным фототерапия способствовала снижению выраженности депрессии, боли, уменьшению количества болевых точек, субъективно улучшала качество сна.
Полисомнографические исследования показали и объективные изменения характеристик сна: увеличение общей длительности сна, уменьшение времени засыпания, латентного периода фазы быстрого сна, интенсивности движений и времени бодрствования во сне. Улучшение субъективных и объективных характеристик сна сходным образом удалось обеспечить назначением мелатонина, эффективность которого известна при лечении инсомний. При этом его отчетливое влияние на показатели ночного сна сопровождалось некоторыми позитивными сдвигами и в период бодрствования, однако выраженного антидепрессивного и аналгетического эффекта при монотерапии мелатонином получить не удалось.
Арсенал лекарственных препаратов и методов лечения больных ФМ постоянно пополняется. В последнее время появились сообщения об успешных попытках применения токсина ботулизма, который демонстрировал позитивный эффект при лечении спастических феноменов (Eisinger I. et al, 1994; Holmes G. P. et al., 1988).
В заключение следует заметить, что длительное наблюдение за больными ФМ показывает, что лечение может быть эффективным лишь в случае строго индивидуального подхода к ним с выделением ведущих психических феноменов, анализом уровня болевых проявлений и степени влияния на адаптационные возможности пациентов с включением в комплекс лечебных мероприятий возможных фармакологических и нефармакологических методов.
Более 800 000 книг и аудиокниг! 📚
Получи 2 месяца Литрес Подписки в подарок и наслаждайся неограниченным чтением
ПОЛУЧИТЬ ПОДАРОК