Вопрос 34. Лечение туберкулеза
Вопрос 34. Лечение туберкулеза
1. В связи с различным состоянием микобактериальной популяции на разных этапах болезни научно обоснованным является деление химиотерапии туберкулеза на 2 фазы лечения.
1. Начальная (интенсивная) фаза лечения направлена на подавление быстро размножающейся и активно метаболизирующей микобактериальной популяции и содержащихся в ней лекарственно-резистентных мутантов, уменьшение ее количества и предотвращение развития вторичной резистентности.
Для лечения туберкулеза, вызванного лекарственно-чувствительными микобактериями, применяются 4 противотуберкулезных препарата: изониазид, рифампицин, пиразинамид, этамбутол или стрептомицин в течение 2 месяцев и затем 2 препарата – изониазид и рифампицин в течение 4 месяцев.
Изониазид, рифампицин и пиразинамид составляют ядро комбинации при воздействии на чувствительные микобактерии туберкулеза. При этом необходимо подчеркнуть, что изониазид и рифампицин одинаково эффективно воздействуют на все популяции микобактерий, находящиеся в очаге туберкулезного воспаления. В то же время изониазид бактерицидно воздействует на всех чувствительных к обоим препаратам микобактерий и убивает рифампицинрезистентных возбудителей. В то время как рифампицин также убивает микобактерий, чувствительных к двум этим препаратам, и, что особенно важно, бактерицидно воздействует на изониазидрезистентных микобактерий. Рифампицин эффективно воздействует на персистирующих микобактерий, если они начинают «просыпаться» и усиливать свою метаболическую активность. В этих случаях рифампицин более эффективен, чем изониазид. Присоединение пиразинамида и этамбутола к комбинации изониазида и рифампицина создает условия усиления воздействия их на возбудителя и препятствует формированию резистентности микобактерий.
В случаях лекарственно-устойчивого туберкулеза возникает вопрос использования резервных противотуберкулезных препаратов, комбинации и длительность приема которых еще полностью не разработаны в контролируемых клинических испытаниях и до сих пор носят в основном эмпирический характер.
Комбинация фторхинолона, пиразинамида и этамбутола проявляет активность в отношении штаммов с множественной лекарственной резистентностью, но не достигает уровня активности комбинации изониазида, рифампицина и пиразинамида в отношении чувствительных микобактерий. Это необходимо учитывать при продолжительности интенсивной фазы лечения лекарственно-устойчивого туберкулеза легких.
Длительность и эффективность интенсивной фазы лечения должны основываться на показателях прекращения бактериовыделения по мазку и посеву мокроты, выявленной лекарственной резистентности и положительной клинико-рентгенологической динамики заболевания.
2. Вторая фаза лечения – это воздействие на оставшуюся медленно размножающуюся и медленно метаболизирующую микобактериальную популяцию, в большинстве своем находящуюся внутриклеточно, в виде персистирующих форм микобактерий. На этом этапе главной задачей является предупреждение размножения оставшихся микобактерий, а также стимуляция репаративных процессов в легких с помощью различных патогенетических средств и методов лечения. Лечение необходимо проводить еще в течение длительного периода времени, чтобы обезвредить микобактерии, которые в силу своей низкой метаболической активности плохо поддаются уничтожению с помощью противотуберкулезных препаратов.
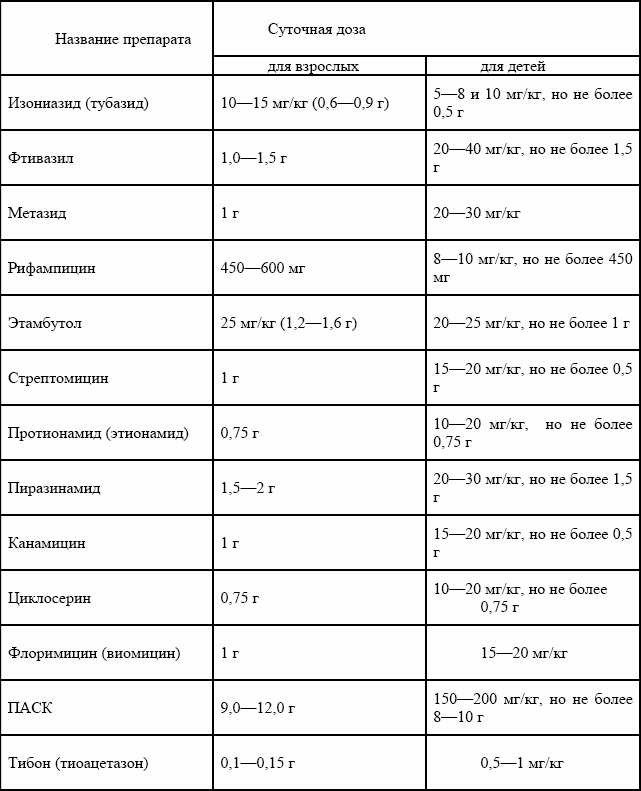
Для осуществления второго этапа терапии применяют интермиттирующий метод лечения: АБП даются 2–3 раза в неделю в суточной разовой дозе. (см. таблицу № 5).
Таблица № 5. Оптимальные суточные дозы туберкулостатических препаратов
2. Химиотерапия заняла основное место в лечении больных туберкулезом. В России и мире накоплен большой опыт применения противотуберкулезных препаратов, который позволил разработать основные принципы комбинированной химиотерапии больных туберкулезом.
В отечественной фтизиатрии на протяжении всего более чем 50-летнего периода применения противотуберкулезных препаратов осуществлялся клинический подход к оценке эффективности химиотерапии, где всегда ставилась основная задача – добиться не только прекращения бактериовыделения, но и полной ликвидации клинических проявлений болезни, стойкого заживления туберкулезных изменений в пораженном органе, а также максимального восстановления нарушенных функций организма. Это подчеркивается в Концепции национальной российской программы борьбы с туберкулезом, где комбинированная этиотропная химиотерапия является основным компонентом лечения туберкулеза, когда применяются одновременно в течение достаточно длительного времени несколько противотуберкулезных препаратов.
Терапевтический эффект химиотерапии обусловлен антибактериальным действием противотуберкулезных препаратов и направлен на подавление размножения микобактерий туберкулеза (бактериостатический эффект) или их уничтожения (бактерицидный эффект) в организме больного. Только при подавлении размножения микобактерий туберкулеза или их уничтожении возможен запуск адаптационных механизмов, направленных на активацию репаративных процессов и создание в организме больного условий для полного клинического излечения.
Клиническая эффективность противотуберкулезных препаратов определяется многими факторами, среди которых главными являются:
1) массивность самой микобактериальной популяции;
2) чувствительность или резистентность находящихся в ней микобактерий к применяемым препаратам;
3) способность отдельных особей к быстрому размножению;
4) уровень создаваемой бактериостатической концентрации;
5) степень проникновения препаратов в участки поражения и активности в них;
6) способность препаратов действовать на вне– и внутриклеточные (фагоцитированные) микробы;
7) переносимость больными лекарств.
Более 800 000 книг и аудиокниг! 📚
Получи 2 месяца Литрес Подписки в подарок и наслаждайся неограниченным чтением
ПОЛУЧИТЬ ПОДАРОКДанный текст является ознакомительным фрагментом.
Читайте также
Вопрос 3. Иммунология туберкулеза
Вопрос 3. Иммунология туберкулеза 1. В предварительных научных исследованиях была охарактеризована роль CD4 T-лимфоцитов. Они играют важную роль в формировании противотуберкулезного иммунитета. Особенно их роль стала понятной в связи с ростом числа больных туберкулезом
Вопрос 4. Эпидемиология туберкулеза
Вопрос 4. Эпидемиология туберкулеза Основной источник заражения – больной человек, т. е. бациллярный больной, который выделяет большое количество микобактерий в мокроте, но также может быть и крупный рогатый скот (через молоко и молочно-кислые продукты от больных коров
Вопрос 9. Клиническая классификация туберкулеза. Клинические формы первичного туберкулеза
Вопрос 9. Клиническая классификация туберкулеза. Клинические формы первичного туберкулеза 1. Основные клинические формыГруппа 1-я. Первичный туберкулез:1) долокальный: туберкулезная интоксикация у детей и подростков;2) локальный:а) туберкулез внутригрудных
Вопрос 11. Клинические формы вторичного туберкулеза
Вопрос 11. Клинические формы вторичного туберкулеза 1. Хронический диссеминированный туберкулез характеризуется волнообразным течением с повторными волнами гематогенной диссеминации. Клинические проявления при первых волнах диссеминации минимальны, и очень часто
Вопрос 12. Клинические формы вторичного туберкулеза
Вопрос 12. Клинические формы вторичного туберкулеза 1. Инфильтративный туберкулез имеет малосимптомное или инапперцептное течение. У половины больных симптомы интоксикации отсутствуют. При тщательном опросе удается выявить перенесенные простудные заболевания и
Вопрос 14. Клинические формы вторичного туберкулеза
Вопрос 14. Клинические формы вторичного туберкулеза 1. С течением времени у больных фиброзно-кавернозным туберкулезом легких определяются ограничения в их подвижности, а корни легких подвергаются процессам уплотнения и фибротизации. Возможно и нарастание процессов
Вопрос 15. Клинические формы вторичного туберкулеза. Осложнения туберкулеза
Вопрос 15. Клинические формы вторичного туберкулеза. Осложнения туберкулеза 1. Течение и прогноз цирротического туберкулеза зависят от распространенности, давности цирротических изменений, осложнений и сопутствующих заболеваний. Ограниченные циррозы больные
Вопрос 16. Осложнения туберкулеза
Вопрос 16. Осложнения туберкулеза В клиническом течении экссудативного плеврита различают 3 периода: 1) нарастание клинических проявлений заболевания и накопление экссудата; 2) стабилизацию; 3) резорбцию выпота и исчезновение клинических проявлений болезни.Выделяют
Вопрос 17. Осложнения туберкулеза
Вопрос 17. Осложнения туберкулеза 1. Туберкулез плевры характеризуется следующими морфологическими изменениями в плевре: 1) множественная диссеминация с образованием мелких очагов; 2) одиночные крупные очаги с элементами казеозного некроза; 3) обширная
Вопрос 18. Осложнения туберкулеза
Вопрос 18. Осложнения туберкулеза При типичном течении туберкулезного менингита четко прослеживается определенная цикличность заболевания. В продромальный период появляются общее недомогание, раздражительность, утомляемость, сонливость, плаксивость, снижение
Вопрос 24. Методы диагностики туберкулеза
Вопрос 24. Методы диагностики туберкулеза 1. Выявление новых случаев туберкулеза возможно различными способами, в последние годы доля каждого из них заметно меняется. Неоднозначна и точка зрения на то, как лучше выявлять туберкулез. Остановимся на большинстве известных
Вопрос 25. Методы диагностики туберкулеза
Вопрос 25. Методы диагностики туберкулеза Частота выявления «виражных» детей и подростков, так же как и инфицированность населения (процент положительно реагирующих на туберкулин людей среди всех, кому проведена туберкулиновая проба), отражают эпидемиологическую
Вопрос 26. Методы диагностики туберкулеза
Вопрос 26. Методы диагностики туберкулеза 1. Среди других методов диагностики туберкулеза в некоторых регионах используют иммуноферментный анализ (ИФА), несущий информацию не о заболевании, а об инфицировании. ИФА выявляет антитела к микобактериям туберкулеза. Его
Вопрос 27. Методы диагностики туберкулеза
Вопрос 27. Методы диагностики туберкулеза 1. Бактериологические методыВ соответствии с современными программами ВОЗ основой выявления туберкулеза за рубежом считают проведение микроскопии мазков мокроты, полученной от кашляющих больных, обратившихся к врачам общей
Вопрос 33. Лечение туберкулеза
Вопрос 33. Лечение туберкулеза 1. Современное лечение туберкулеза любой локализации базируется как на общих принципах организации, так и на частных принципах построения собственно антибактериальной или этиотропной туберкулостатической терапии:1) лечение туберкулеза
Вопрос 41. Профилактика туберкулеза
Вопрос 41. Профилактика туберкулеза Вакцинация и ревакцинация проводятся вакциной БЦЖ. Она представляет собой живую высушенную культуру ослабленного, потерявшего вирулентность, но сохранившего иммуногенность (т. е. способность стимулировать развитие