Результаты гастрэктомий
Результаты гастрэктомий
На XXIV съезде хирургов в Харькове мы представили детальный анализ отдаленных результатов 508 своих операций, прослеженных в срок от 3 до 15 лет. В соответствии с большинством опубликованных отчетов отечественных и зарубежных авторов наши итоги показали 92–94 % прочных окончательных излечений от язвенной болезни и отсутствие каких-либо жалоб, которые могут быть связаны с произведенной операцией.
Ни за время войны, ни после ее окончания мы не смогли еще собрать новые анкетные данные в числе, достаточном для убедительных выводов. События войны так переместили многих адресатов, что проводить учет и массовое обследование путем анкет, рассылаемых по почте, стало делом прямо безнадежным. В 1947 г., например, на 500 анкет, разосланных больным, оперированным по поводу прободных язв, Е. Г. Цуринова получила только 128 ответов; подавляющее число анкет было возвращено «за ненахождением адресата».
Мы долго не сможем проводить исчерпывающий статистический учет больших групп оперированных язвенных больных. По сути дела, надо заново накапливать отчетные серии, начиная со времени, когда окончательно осели на свои места демобилизованные из армии и закончились все перемещения, вызванные эвакуацией населения. Таким образом, для серьезного полного статистического учета отдаленных результатов придется отбросить весьма крупные серии наших операций, в том числе 1211 операций при хронических язвах за одни лишь годы войны; из этих операций 1169, т. е. 96 %, были резекции желудка. Конечно, за 16 лет со времени Харьковского съезда мы перевидали многие сотни своих больных в разные сроки после операции и неизменно благодарных. Число неудач становится явно меньше. Рецидивов чрезвычайно мало, единицы, т. е. доли процента. Ведь не скажешь этого про наших раковых больных, которые обязательно возвращаются к нам с жалобами на, увы, столь частые рецидивы!
Зато в одном отношении с учетом отдаленных результатов стало проще. Если для доклада на XXIV съезде хирургов мы стремились отыскать наибольшее количество давно оперированных больных и, действительно, смогли обследовать сотни две своих больных через 10 и 15 лет после сделанных резекций, то теперь стало очевидным, что столь отдаленные поиски просто не нужны: окончательные результаты операций выявляются всегда в течение первого года, обычно даже в первые шесть месяцев.
В самом деле, если оставлена язва на задней стенке двенадцатиперстной кишки, то она скажется очень быстро, в первые же месяцы. Если были явления «малого желудочка», то они обязательно исчезнут в первые полгода. Если в первые недели отмечались кратковременные явления гипогликемии, то они выравниваются тоже в течение немногих месяцев. Наконец, если в качестве худшего, хотя и очень редкого, осложнения разовьется пептическая язва соустья, то беда эта возникает тоже быстро — в первые полгода.
Остановимся вкратце на некоторых из этих недостатков и осложнений.
Рецидивы после операций редко являются истинным возникновением новых язв; чаще же всего это язвы, просмотренные и оставленные при первом вмешательстве. Типичным примером может служить, когда, резецируя язву передней стенки двенадцатиперстной кишки, оставляют частично или целиком вторую, «зеркальную язву» задней стенки — так называемые «целующиеся язвы» по английской терминологии. Если при этом операция заканчивается по Бильрот I, то «рецидив» имеется с первого дня операции.
Нам несколько раз приходилось допускать подобные ошибки, когда в момент анастомозирования оказывалось, что прямо на линии заднего ряда швов лежит вторая язва, целиком или частично отсеченная. Хорошо, если это вовремя замечалось и можно было остановиться, заново мобилизовать и резецировать дуоденальную стенку вместе с язвой и, зашив кишку наглухо, закончить термино-латеральным соустьем с тощей кишкой.
К сожалению, случалось, что половину иссеченной язвы увидишь на препарате после операции, когда больного уже отправили в палату. Может быть, благодаря получающейся ахилии, беспрепятственной опорожняемости желудка и свободному затеканию желчи из двенадцатиперстной кишки оставленная половина язвы все же заживет? Кто знает, может быть, и так случается в некоторых случаях. Но что язвы, оставленные на задней стенке или прямо на линии анастомоза, могут не заживать месяцами и годами — это, к сожалению, факт.
Как часто случаются такие ошибки? Дело зависит, во-первых, от опытности хирурга и его осведомленности о такой возможности просмотреть язву; во-вторых, от частоты применения метода Пеан-Бильрот I в данном учреждении, ибо при зашивании двенадцатиперстной кишки наглухо с соустьем по Хофмейстер-Финстереру такая неудача предотвращается. Тогда почему не отказаться от первого метода вообще? Есть и такие сторонники, но я к ним не принадлежу.
Метод Пеан-Бильрот I применим для всех случаев желудочных язв, при которых одновременное нахождение еще и дуоденальной язвы является лишь редким исключением. Способ этот технически проще; он менее капризен в отношении местоположения и направления соустья, выполняется быстрее и допускает менее широкое чревосечение. Операция Бильрот I все же «физиологичнее», сохраняя, вероятно, в какой-то мере регуляцию желчеотделения при прохождении пиши через двенадцатиперстную кишку. Но главный аргумент тот, что при этой операции нет прямого контакта желудочной культи со слизистой тощей кишки, а это полностью исключает самое неприятное осложнение резекций — пептическую язву соустья (рис. 30 и 31).
Итак, дело не в том, чтобы отказываться от операции Бильрот I, а в том, чтобы тщательно взвешивать показания и противопоказания к ней в каждом отдельном случае. С тех пор, как нам пришлось обнаружить оставленные полуокружности язв на своих препаратах, а тем более после четырех вынужденных повторных резекций, мы стали чаще отказываться от излюбленной методики Бильрот I в пользу метода Хофмейстер-Финстерера. Мы это делаем не только во избежание слишком низкого выделения медиально-задней стенки двенадцатиперстной кишки, но и в тех случаях, когда эта стенка имеет подозрительный вид вследствие наличия белесоватых рубцов от прежних заживших язв. Вне сомнения, эти предосторожности должны были сказаться на итогах последующих серий. Прежние же наши недосмотры выразились следующим образом. На 174 случая резекций, обследованных Б. А. Петровым, в 3 случаях найдены оставленные язвы двенадцатиперстной кишки. Если же отбросить 48 резекций этой серии, произведенных при язвах желудка и не давших рецидивов, то эти оставленные язвы следует отнести только на 126 резекций при дуоденальных язвах, в том числе 86 прободных. Из 100 резекций, проверенных С. Я. Теракоповым, рецидивов не было. На 130 резекций, обследованных О. Л. Гордоном в Клинике лечебного питания, у 7 больных найдены ниши. Но сюда могли попасть некоторые из оперированных и не в нашей клинике.
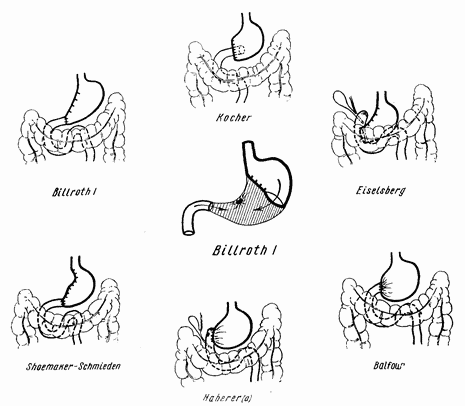
Рис. 30. Операция по Бильрот I.

Рис. 31. Операция по Бильрот II.
Вторым видом ошибок в выборе метода резекции является тот, при котором соустье по методу Бильрот I делают в зоне воспалительной инфильтрации или резко выраженных Рубцовых изменений дуоденальной стенки. Создается риск значительных деформаций анастомоза и последующего настолько выраженного сужения, что могут потребоваться повторные операции. Чужие такие погрешности нам пришлось исправлять несколько раз. На собственном материале стойких Рубцовых стриктур мы не имели ни разу. Их не оказалось среди 130 случаев резекций, обследованных О. Л. Гордоном. А на 100 случаев резекций, проверенных А. Е. Петровой, даже в тех 4 случаях, которые нашими рентгенологами были выделены как дающие явления «застоя», быстро наступило полное выздоровление от одного антиспастического лечения.
В зависимости от срока изучения моторной функции желудочной культи явления окажутся весьма различными. В первые недели желудочная культя оказывается пассивным резервуаром на пути из пищевода в кишечник, а рентгеновский контроль может иногда ввести в заблуждение и дать повод к серьезным промахам в прогнозе и терапии. Чаще окажется, что бариевая смесь прекрасно эвакуируется в кишечник, позволяя говорить даже о слишком быстром опорожнении желудка. В то же время принятая пища, особенно твердая, может задерживаться в желудке подолгу. Иногда же бывает наоборот: подолгу задерживается барий, а принятая пища хорошо эвакуируется. Наконец, бывают случаи, когда обе пробы указывают на плохую опорожняемость, и если это проявляется отрыжкой и длительным застоем принятой пищи, то, предполагая рубцовый стеноз, ставят вопрос о повторной, притом срочной операции.
В подавляющем большинстве случаев последняя оказалась бы ошибкой, ибо такие параличи иногда затягиваются на несколько недель, но всегда проходят бесследно при надлежащем лечении диетой и промываниями. При изучении моторных функций резецированного желудка через большие сроки можно заметить, что, независимо от метода соустья, в желудочной культе почти целиком восстанавливается нормальный тип эвакуации. На 100 наших случаев, тщательно проверенных рентгенологически, такое полное восстановление моторных функций отмечено в 55 %. Следовательно, в 45 % имелись отклонения.
Обращаясь к клинической оценке последних случаев, можно отметить, что ускоренная и бурная эвакуация иногда никак не сказывается ни на субъективном самочувствии, ни тем более на упитанности больных. Иногда же бурная эвакуация сопровождается явлениями так называемого «малого желудочка». Термин этот не вполне удачный, ибо дело вовсе не в одних размерах культи и даже не в одних темпах эвакуации. Иногда излишне большая культя желудка дает отчетливый симптомокомплекс «малого желудочка», в то время как сотни больных с ничтожно малыми остатками фундальной части никаких расстройств не испытывают.
Феномен этот наряду с моторными непорядками почти всегда сопровождается и секреторными расстройствами, причем оба эти явления обнаруживают полный параллелизм. Чувство же голода и голодные боли, тоже встречающиеся при этом симптомокомплексе, имеют своей причиной гипогликемию, о которой мы скажем ниже.
Но все же вряд ли справедливо уменьшать значение чисто механического фактора как причины болей при слишком быстрой эвакуации желудочного содержимого в первую петлю тощей кишки. Последняя, по-видимому, непривычна к внезапным перерастяжениям, которые влекут за собой иногда весьма сильные боли. Судить об этом можно по прямым наблюдениям, когда после тотальных гастрэктомий у больных, которым мы часто делали подвесную энтеростомию на первую петлю тощей кишки, кормление через введенный катетер причиняет каждый раз болевые ощущения. Это бывает далеко не у каждого больного, но все же довольно часто. Введение 150–170 мл жидкой питательной смеси у некоторых больных вызывает такие неприятные боли, что они готовы отказаться не только от еды, но даже от питья. Явления эти уменьшаются медленно, примерно к 8—10-му дню, когда катетер выпадает из свища и мы начинаем кормить больных через рот.
Из всего сказанного следует, что отдельные элементы «малого желудочка» имеют различное объяснение. В целом же феномен этот не особенно серьезен, ибо, во-первых, он обычно выравнивается и проходит сам собой, а во-вторых, легко, быстро и надежно излечивается соответствующей пищей, которая содержит уменьшенное количество углеводов, много витаминов и дается малыми порциями. Можно думать, что компенсаторный процесс совершается в значительной степени за счет приспособляемости верхнего отдела кишечника, который принимает на себя новую моторную нагрузку и секрецию при изменившихся условиях. Известно, например, что вследствие резкого снижения кислотности кишечная флора распространяется вверх по тонкому кишечнику. Это в свою очередь не может не отразиться на ходе нормальных ферментативных процессов, расщеплении и всасывании пищевых продуктов в тонком кишечнике. Понятно, что процесс приспособляемости потребует нескольких недель. Состав и консистенция пищи при этом имеют большое значение. У некоторых больных эта компенсация будет совершаться труднее и сопровождаться явлениями энтерита.
Эти временные поносы носят все же доброкачественный характер. Они встречаются у 5–8 % больных, наступают на 5—7-й день после резекции и продолжаются 3–5 дней и дольше. Остановить эти поносы назначением достаточного количества соляной кислоты per os определенно не удается. Точно также явно не помогают наиболее надежные сульфаниламидные препараты, даже такие, как сульфагуанидин, сульгин, антибиотики и другие, применяемые при кишечных инфекциях. Лучшим лечением является временное сокращение количества пиши, назначение каолина и животного угля. Вероятно, хорошо влияла бы диета, в состав которой входят только хорошо проваренные продукты.
В целом проблема взаимной зависимости язвенной болезни, с одной стороны, и гастритов и энтероколитов — с другой, является довольно важной. Это относится не только к послеоперационному лечению, но и к предоперационным соображениям, т. е. показаниям к самим операциям.
Утверждение, что послеоперационные гастриты ухудшают исходы резекции, неверно, ибо эти гастриты всегда существуют до операции. И если можно сказать, что резекции не во всех случаях и не сразу излечивают тяжелый катар, то еще справедливее было бы упрекать терапевтов в том, что они слишком долго применяли консервативное лечение.
Среди 100 больных, обследованных Петровой, остаточные гастриты найдены у 13 даже через много лет после операции; они характеризовались обилием слизи и лейкоцитов в желудочном соке и очень грубыми складками слизистой, выявленными при рентгеноскопии. Гастриты с секреторной недостаточностью отмечены Гордоном у 13 из 130 наших больных, обследованных в более ранние сроки. Лечение этих гастритов вполне успешно проводится противовоспалительной диетой; весьма помогает в этом уничтожение язвы и улучшенная эвакуация.
Гораздо сложнее проблема колитов. Они тоже часто существуют долгие годы до операции. Можно ли требовать, чтобы резекция желудка, ликвидируя язвенную болезнь, кстати излечила и хронический катар толстых кишок, достигший фазы грубых морфологических изменений? Нет, хотя иногда это и удается. Но задача клиники сводится к тому, чтобы операция на желудке не ухудшила процесса в толстых кишках.
Секрет успеха и причины неудач всецело зависят от того, что было главным в страданиях больного. Случается, что хронический колит не поддается специальному диетическому режиму, потому что желудочное пищеварение расстроено долго не диагностированной язвой. Устранение последней оперативным путем окажется каузальной терапией и против колита. Но бывает и наоборот: на фоне неизлечимого тяжелого колита вдруг дополнительно выявляется дуоденальная язва. Если она явилась случайным эпизодом, то нередко возникающие после резекции временные расстройства кишечного пищеварения могут значительно ухудшить течение колита, не давая никаких новых благоприятных перспектив.
Таким образом, правильная разгадка последовательности и взаимной связи двух страданий всецело решает показания и успех операции язвы у страдающих колитом. Задача трудная и порой неразрешимая. Ввиду неуверенности в самих показаниях лучше при операциях по возможности воздерживаться от соустий типа Хофмейстер-Финстерера и заканчивать операцию по Пеан-Бильрот I.
Из 4 случаев послеоперационных энтероколитов, встреченных Петровой на 100 случаев резекций, два были упорные, с потерей веса. На 130 случаев резекции, обследованных Гордоном, в 3 случаях из семи были обнаружены явления тяжелого колита, имевшегося и до операции. Результаты последующего лечения не улучшились после устранения дуоденальных язв.
* * *
Обратимся теперь к самому трудному разделу — пептическим язвам соустья. Проблема эта рассматривалась выше довольно подробно. Здесь мы остановимся на лечении этих тяжких осложнений независимо от того, какая операция явилась причиной их возникновения.
Для того чтобы предотвратить рецидив пептической язвы, надо во всех случаях операций стремиться в максимальной степени снизить кислотность путем самых обширных гастрэктомий и возможно более полной перерезки веток блуждающих нервов вокруг кардии. Вторая наиболее надежная гарантия — это соустье маленькой желудочной культи прямо с двенадцатиперстной кишкой, будь то конец в конец или термино-латерально. Но это второе пожелание часто невозможно осуществить без слишком большого риска вследствие чрезмерных технических трудностей, вызванных сплошными плоскостными сращениями органов после первых операций и самой пептической язвой. Как то видно из нижеследующей таблицы, на 69 операций нашей первой серии (до 1936 г.) резекции удалось закончить соустьем с двенадцатиперстной кишкой только 15 раз (табл. 4).
Таблица 4
Характер вторичной операции Число случаев Число смертельных исходов Бильрот I + снятие анастомоза (в том числе 11 резекций кишки) 12 4 Бильрот I + резекция толстой кишки 3 2 Полиа, Финстерер (из них в 37 случаях резекция тощей кишки вместе с язвой) 41 3 То же + резекция толстой кишки 3 1 Снятие анастомоза 6 2 Зашивание прободений 4 —12 смертельных исходов на 69 операций объясняются необычной тяжестью нашего материала. Сюда вошло 11 случаев острого прободения пептических язв, сопровождавшегося явлениями общего перитонита, с одним смертельным исходом. Здесь же числится и 13 случаев пептических язв, оперированных по поводу профузных кровотечений, с четырьмя смертельными исходами. Еще трое больных оперированы по поводу полных fistula gastro-jejuno-colica (одна смерть) и, наконец, еще один такой же больной с желудочно-толстокишечным свищом был оперирован после перфорации язвы и погиб от перитонита.
Итак, во всей серии смертность составляла 17,4 %. Если выделить 25 экстренных операций, произведенных при прободениях и острых кровотечениях и давших шесть смертей, т. е. 24 %, то на 44 оставшихся вмешательства, сделанных «a froid» с шестью смертельными исходами, смертность будет равна 11,1 %.
Операции эта относятся к труднейшим в техническом отношении, а больные эти часто весьма ослаблены и устали от долголетнего мучительного страдания. Особенно это относится к случаям желудочно-калового свища. Тем не менее предварительные вливания физиологического раствора в состоянии настолько поднять кровяное давление, что операции эти можно делать под спинальной анестезией 1 % раствором совкаина, обеспечивающей полную анестезию в продолжение 2?—3 часов.
Из вопросов оперативной техники отметим, что следует по возможности уклоняться от резекции толстой кишки. Даже в случаях fistulae gastro-colicae это удается иногда сделать, ограничиваясь зашиванием свищевого отверстия в поперечной кишке. Комбинированные резекции будут производиться тогда лишь в тех случаях, когда в ходе мобилизации воспалительного инфильтрата нет возможности сохранить a. colica media. Но и в случаях такой вынужденной лигатуры не следует спешить с резекцией толстой кишки, которая может оказаться все же жизнеспособной благодаря хорошо развитой аркаде, идущей от левой артериальной магистрали. Вопрос этот выяснится в течение 15–25 минут, которые можно использовать для работы на самом желудке и двенадцатиперстной кишке.
Само дно порой гигантских пептических язв, пенетрировавших в корень брыжейки, иногда над самым стволом a. colica media, мы много раз оставляли неушитым без каких-либо осложнений. Конечно, можно поставить стеклянный дренаж к самому дну этой ниши, чтобы дать выход наружу тому экссудату, который может здесь выделяться в первые дни после операции.
Вторая наша серия наблюдений до середины 1947 г. составляется, как уже указывалось, из новых 125 случаев операций пептических язв соустья. Из больных, которым была сделана обширная субтотальная резекция типа Полиа-Хофмейстер, умерло пять. Во всех этих случаях пептические язвы соустья образовались после гастроэнтеростомий.
Еще шесть гастрэктомий были сделаны больным, перенесшим раньше частичные резекции, у которых вследствие недостаточной обширности гастрэктомий развились пептические язвы. В этой группе смертей не было.
Закончились благополучно и девять операций ушивания перфораций пептических язв. И два смертельных исхода приходится на 12 трудных комбинированных резекций при fistula gastro-jejuno-colica.
Итак, семь смертей на 125 операций, т. е. 5,6 %. В последних данных В. Н. Ходкова резекция желудка была произведена у 156 больных; из них умерло 10 больных, что составляет 6 % летальности, причем причиной смерти одного больного была распадающаяся опухоль мозга и еще одного — кровоизлияние в мозг.
Из зарубежных авторов процитируем только очень немногих, опыт которых представляет тот или иной специальный интерес.
Огильви, главный хирург Guys Hospital в Лондоне, в 1936 г. предложил резекцию, названную им «физиологической гастрэктомией». Он широко резецировал тело желудка и оставлял антральный отдел «в надежде, что, комбинируя снижение кислотности с максимальным сохранением щелочной зоны и фактора гемопоэза, этот метод будет эффективен против причины язв и предотвратит анемию, которая иногда сопровождает стандартные операции». Итак, эти «физиологические гастрэктомий» в точности воспроизводят «резекции для выключения» Финстерера при «неудалимых» язвах двенадцатиперстной кишки. «Я должен заявить, — продолжает Огильви[19], — что подобных операций выключения надо избегать любой ценой». И действительно, когда Огильви через два года проверил 9 из 22 своих больных, перенесших такие выключения, то трое оказались здоровыми, а у шести были найдены пептические язвы соустья. «Эти несчастные результаты, — заключает Огильви, — находятся в резком контрасте с сотней гастрэктомий, при которых пересечение было сделано через двенадцатиперстную кишку и у которых при 12-летнем наблюдении не обнаружено ни одного случая язвы».
Таблица 5
Число случаев Число смертельных исходов Радикальная операция по поводу пептической язвы и закрытие свища толстой кишки 6 2 Радикальная операция по поводу пептической язвы и одномоментная резекция толстой кишки 7 3 Радикальная операция по поводу пептической язвы и двухмоментная резекция толстой кишки 6 2Выше подробно разбиралось, как различного типа операции создают больший или меньший риск послеоперационной пептической язвы соустья, и указывалось, что сохранение антрального отдела со всей его слизистой при выключениях по Финстереру создает столь же большую угрозу, как и простые выключения по Эйзельсбергу. Эта серия Огильви служит новым ярким тому доказательством. Сам Финстерер приводит в 1939 г. следующие данные о результатах сделанных им операций (табл. 5).
По данным Финстерера, смертность при резекции по поводу fistulae gastro-jejuno-colicae остается высокой: на 18 случаев было 7 смертельных исходов, что составляет 38,8 %. Среди причин смертности фигурирует перитонит (4 случая: в одном случае после двухмоментной резекции с наложением ani praeternaturalis в первом этапе; в другом случае от инфицирования брюшной полости кишечным содержимым во время операции; в двух последних случаях причина перитонита не ясна). Пневмония имела место в 2 случаях, хрониосепсис — в одном.
Но замечательный пример с абсолютной доказательностью можно привести из материала Lahey Clinic в Бостоне, опубликованного Семуэлом Маршалом[20]. У больного после каждой из двух резекций желудка возникали пептические язвы соустья. Как то видно из приложенных рентгенограмм, после второй из этих резекций желудок был удален почти целиком и все-таки опять возникла пептическая язва соустья. Тогда больному иссекли оставшийся до сих пор выключенным антральный отдел, не трогая самой пептической язвы. Последовало быстрое заживление пептитической язвы и полностью исчезли все прежние многолетние мучительные симптомы.
Материал этой клиники, касающийся послеоперационных пептических язв соустья, за последние годы публиковался дважды. В 1942 г. Кифер (Everett D. Kiefer) опубликовал 12 случаев пептических язв после резекций, из которых шесть были повторно оперированы, а остальные подвергались консервативному лечению.
В цитированной выше работе Маршала приведен отчет о 62 субтотальных гастрэктомиях по поводу послеоперационных пептических язв соустья: 56 после гастроэнтеростомий и 6 после резекций. На эти 62 трудные резекции было всего три смерти, т. е. 4,8 %. В этот материал включены 11 особо тяжелых случаев fistulae gastro-jejuno-colicae, давших всего одну смерть. Операционная смертность в этой клинике исключительно низка. В самом деле, все 318 субтотальных гастрэктомий отчетной серии (за 7 лет — до 1 января 1944 г.), включая вышеназванные 62 гастрэктомий при язвах соустья, дали 3,4 % смертности; за вычетом этой самой тяжелой группы смертность при обычных резекциях составляла всего 2,8 %.
Но самое замечательное — это исходы, полученные при желудочно-каловых свищах. Это достигается двухмоментной операцией, причем в первый этап пересекают терминальный конец тонкой кишки около слепой и пересаживают его в colon descendens, тотчас ниже левого угла. Этим выключается заполнение всей правой половины толстого кишечника и поперечной кишки вместе со свитом и кал уже не может попадать в желудок. В результате больной заметно поправляется, и через 6–8 недель можно делать вторую операцию с хорошими шансами для больного. Как видно на прилагаемом рисунке, второй этап состоит в резекции короткого оставленного кончика подвздошной кишки, слепой, восходящей и поперечной кишок вместе со свищом в желудок; резекцию заканчивают не доходя левого угла толстой кишки. Тощая кишка резецируется вместе с соустьем и восстанавливается конец в конец. Высокая субтотальная гастрэктомия заканчивает все вмешательство (рис. 32).
«Операция не столь грандиозна, — пишет Маршал, — как это кажется при первом ознакомлении, ибо удаление толстой кишки чрезвычайно облегчает резекцию желудка и тощей кишки. Отдаленные результаты были превосходны, а операционная смертность на этой маленькой серии в 11 случаев только 9 % (одна смерть на 11 резекций)».
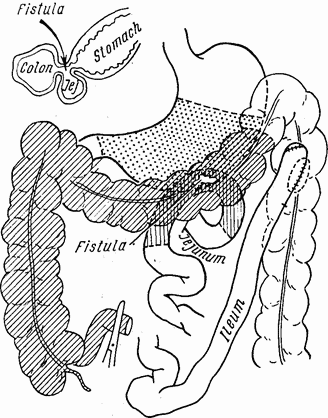
Рис. 32. Схема операции Маршала при пептической язве.
Операция эта имеет еще и то громадное преимущество, что она не сопровождается временным наружным каловым свищом, как предлагает делать Монро. Последний исходит из концепции, что тяжесть состояния больного обусловливается не столько потерей пищевых продуктов, уходящих через свищ из желудка в толстую кишку, сколько постоянным гастроэнтеритом, причиненным каловым загрязнением желудка. Весь кишечник находится в состоянии острого воспаления. Резкое улучшение можно получить благодаря отводящей колостомии.
Последняя накладывается из косого или поперечного разреза на правый печеночный угол по типу операции Пауль-Микулича. «Неделю или две после вскрытия колостомии все еще воспаленный кишечник выводит наружу жидкие испражнения, и кожа вокруг свища становится красной, если не предотвратить такую возможность заранее. Больной и его близкие теряют терпение и считают, что колостомия была сделана напрасно. Но, благодаря ежедневным промываниям как через колостомию, так и через прямую кишку, дистальная часть толстой кишки постепенно становится чище и содержит лишь немного жидкости, которая проходит через свищ. Прекращается дальнейшее каловое загрязнение желудка, постепенно стихает воспаление во всем кишечнике и состояние больного улучшается. У него проходят отеки и hallitosis; аппетит становится отличным, он прибавляет в весе и чувствует себя заметно поправившимся.
Надо заметить, что улучшение после колостомии не бывает немедленным. Через 6 или 8 недель после предварительной колостомии производят вторую операцию. Непрерывное внутривенное вливание в течение всей операции. Воспалительный процесс, отмеченный во время производства колостомии, исчезает. Первая задача — отделить толстую кишку. Обычно лишь небольшой ее участок бывает поражен и может быть просто погружен. Так как толстая кишка выключена, риск от этого ушивания очень невелик. Остальная часть операции выполняется, как при неосложненных желудочно-кишечных язвах.
Через 10 дней после гастрэктомии шпору на колостомии раздавливают, восстанавливая проходимость толстой кишки, а спустя 3 недели колостомию закрывают экстраперитонеально, тщательно ввертывая края. Отсроченные первичные швы показали свою ценность для окончательного закрытия таких ран»[21].
Конечно, когда все это уже закончено, то можно радоваться вместе с больными и верить Монро, который заявляет, что не бывает более признательных больных, чем те, которых избавили от желудочно-калового свища. Но сам он не отрицает недостатков этого плана, при котором больные проводят не менее 3 месяцев в больнице, подвергаются трем операциям и вынуждены почти все это время терпеть ужасные неприятности наружного калового свища. Поскольку это — цена жизни, надо мириться. Но невольно привлекает схема двухмоментной реконструкции, предлагаемой Маршалом. По сравнению с только что изложенной операцией, в которой вся толстая кишка остается цела, эта схема предусматривает окончательное удаление всей правой ее половины. Конечно, это недостаток, но не потому, что правая половина толстой кишки обычно человеку не мешает; огромный опыт показывает, что без правой половины толстой кишки можно жить совершенно без ущерба. Сама по себе эта резекция тяжеловата. И хотя Маршал правильно указывает, что благодаря колэктомии вся остальная часть резекции желудка и анастомоза с пептической язвой очень облегчаются, — чему мы безусловно верим, — все же операция получается весьма обширная.
Зато операция Маршала не только избавляет больного от наружного калового свища, но предварительное выключение толстой кишки производит более совершенно, т. е. полнее. А это должно помочь больным улучшить свое состояние быстрее и надежнее.
* * *
Нам остается рассмотреть последнюю группу изменений, связанных с перенесенными резекциями желудка, а именно нарушения состава крови. Литература по этому вопросу неисчислима, но, к счастью, в основном дело уже выяснено достаточно.
Развитие пернициозных анемий даже после тотальных гастрэктомии, о которых при язвенной болезни может идти речь лишь как об очень редких исключениях, встречается редко соответственно тому, что сами эти операции более речки. Опубликованный материал, осложненный последующими анемиями, исчисляется единицами и далеко не всегда показывает бесспорную связь малокровия с перенесенной гастрэктомией. Так, например. Негели, хорошо изучивший всю опубликованную казуистику, категорически утверждает, что она неубедительна. Мы тоже можем процитировать один собственный пример, почти анекдотический.
Около двадцати лет тому назад в Институт имени Склифосовского поступила женщина лет 35 в тяжелейшем состоянии с диагнозом рака желудка. Она была так слаба, худа и истощена, что еле держалась на ногах во время рентгенологического исследования. Просвечивание указывало на обширный сморщивающий скирр желудка, охвативший почти весь орган, вместимость коего стала ничтожной. Гемоглобина было около 20 %; количество эритроцитов было соответственно невелико. Случай представлялся иноперабильным по многим соображениям, но улучшить состояние больной перед выпиской все же было желательно, и ей сделали трансфузию крови. Эффект оказался столь поразительным, что переливание вскоре повторили, причем опять с громадным успехом. После третьей трансфузии больная поправилась до такой степени, что мы рискнули ее оперировать.
Была обнаружена скиррозная опухоль всего желудка и сделана тотальная гастрэктомия. Операция прошла благополучно, и больная выписалась в хорошем состоянии. Зато микроскопическое исследование препарата установило не рак, а сифилис желудка. Больную вызвали и назначили ей специфическое лечение.
Прошло около 5 лет. И однажды больная эта явилась к нам опять с тяжелой анемией. Так как совершенно исключался рецидив рака или метастазы, ибо опухоль желудка оказалась не канкрозной, то оставалось думать, что наступило злокачественное малокровие как следствие тотальной гастрэктомии. Сделанный анализ крови подтвердил диагноз пернициозной анемии.
Мы передали больную нашим терапевтам и вскоре забыли про нее среди массы забот о больных в своей клинике. Но как-то, консультируя других больных в терапевтической клинике, я спросил о судьбе больной с гастрэктомией и получил совершенно неожиданный и почти ошеломлявший ответ: «Хорошо. Выгнали. Выздоровела».
«Кого и куда выгнали? Как могла она выздороветь от настоящей пернициозной анемии, да еще в столь короткий срок?»
Выгнали… ленточного глиста, Taenia solemn, метра в три длиной со всей головкой. Снова перелили кровь, и больная спять полностью воскресла.
Был ли глист до операции и не он ли причинял малокровие, которое мы приписывали «раку» желудка? Не потому ли эффект трансфузий был так велик? Кто знает! К сожалению, дооперационные анализы крови не сохранились, но нет полной уверенности, что они были подробными: диагноз рака не вызывал сомнений и, может быть, проверили лишь эритроциты и гемоглобин.
Зато для гастрогенной теории злокачественной анемии случай этот может звучать почти насмешкой.
Но о пернициозных анемиях как следствии обширных гастрэктомии при язвенной болезни уже перестают писать повсюду. Взамен этого выдвинули было версию о гипохромных анемиях, характерных для искусственной ахилии. В противоположность бирмеровской гипохромная анемия всегда протекает доброкачественно и легко поддается лечению железом. Тем не менее важно было установить частоту и степень таких анемий.
В 1928 г. Морли (Morley) установил 50 %, Тейлор (Taylor) — 44 % анемий после резекций. В то же время Хеншен (Henschen) и Боссар (Bossart) обнаружили анемию лишь в 3 %, а Фавиани (Faviani) и Чиателлино (Chiatellino) не смогли найти ее ни в одном случае.
Нами проверено почти 500 отдаленных результатов резекций со сроками от 3 до 15 лет. Пернициозная анемия не встретилась ни в одном случае. Что же касается гипохромных анемий, то подробный их анализ дан в работе Б. А. Петрова, исследовавшего 174 больных после резекции. Только у 4 больных было менее 60 % гемоглобина и только у 6 — менее 70 %. У многих же больных количество гемоглобина значительно увеличилось по сравнению с дооперационным периодом.
А. Е. Петрова еще у 100 наших больных после резекций ни разу не нашла менее 60 % гемоглобина: 74 раза от 70 до 90 % и 7 раз от 90 до 95 %.
А. М. Шпилевская специально ездила в Серпухов за материалом для своей диссертации. Она не обнаружила пернициозных анемий, обследовав 50 наших больных через много лет после резекций, так же как и на всем собранном ею материале в 150 резекций желудка.
С. Я. Теракопов еще раз обследовал 50 наших больных специально для XXIV съезда хирургов через 10–15 лет после резекций. У всех количество гемоглобина колеблется в пределах 70–85 %.
О. Л. Гордон, обследовавший 130 наших больных после резекций, не нашел ни у одного бирмеровской анемии. Его выводы: в первые годы красная кровь ненамного хуже, чем и неоперированных, но из года в год она не только не ухудшается, но улучшается.
Итак, можно считать, что морфология крови не страдает после резекций желудка и что все подобного рода опасения в действительности оказались ошибочными предсказаниями теоретиков.
Обратимся к химическому составу крови этих больных. Вот некоторые данные, добытые у наших больных А. Е. Петровой.
Билирубин проверен у 25 больных: у 22 он оказался в норме, а у трех дал ничтожные отклонения.
Полипептидный азот проверен у 30 больных: у 19 он оказался в норме, у 7 были найдены небольшие отклонения, у 4 — отклонения до 25 %.
Белковая формула у 10 проверенных больных была нормальная.
Аминоазот проверен у 40 больных: у 7 количество его было нормальным, у 33 — повышенным.
Остаточный азот проверялся тоже у 40 больных: у 31 он оказался в норме, у 9 — значительно увеличенным.
Наибольший интерес представляло исследование сахара крови. Ему уделяли наибольшее внимание все сотрудники, изучавшие наш материал, не только потому, что в колебаниях сахара крови у подвергавшихся резекции мы уже заметили отклонения, но и по теоретическим соображениям.
В самом деле, ведь легко допустить, что после того, как пища будет отведена в тощую кишку, минуя двенадцатиперстную, нарушится не только всасывание углеводов, но изменится и сложная координированная работа печени и поджелудочной железы — главного депо и центральных регуляторов всего сахарного обмена. Всасывание углеводов может измениться и при резекциях типа Пеан-Бильрот I: во-первых, вследствие ускоренной эвакуации верхних петель тощей кишки, а во-вторых, вследствие возможного изменения самого состава пищевой кашицы, не обработанной кислотой и пепсином и поступающей в среду, где после резекции значительно изменилась кишечная флора.
А. Е. Петрова точно изучила 25 сахарных кривых у больных после резекции. У 14 больных эта кривая совершенно нормальная, у 11 — слишком крутая: очень резкий подъем и быстрое падение. Однако и у этих 11 больных, несмотря на резкие колебания сахара, не было никаких субъективных ощущений и полностью сохранялась трудоспособность. Но среди 100 больных после резекций Петрова отметила у девяти гипогликемию, причем у трех выраженную.
Тщательные наблюдения, проведенные в клинике лечебного питания не только над больными после резекции, но и над больными с гастроэнтеростомией, а также над неоперированными язвенными больными, показали, что гипогликемия является не следствием резекции, а особенностью язвенных больных. Гипогликемия — нервно-вегетативный синдром, проявляющийся сменой вагосимпатикотонии с соответствующей клинической картиной и объективными симптомами: покраснение, жар, сердцебиение, горячий пот сменяются бледностью, сухостью, резкой слабостью, дрожью, холодным потом и болями в подложечной области.
Все эти явления можно встретить у многих язвенных больных и до операции. Они часто остаются и после гастроэнтеростомий. Резекции желудка тоже не могут уничтожить этот синдром, поскольку причина его кроется в функциональных расстройствах нервной системы. Иногда после резекций эти явления выступают ярче, возможно, в результате общей и местной травмы нервной системы и изменения всасывания углеводов.
Такие усилившиеся приступы гипогликемии, выражающиеся приступами острого голода, как правило, исчезают от приема небольшого количества какой угодно пищи, лучше всего кусочка сахара. Эти приступы иногда могут сопровождаться болями в подложечной области, напоминающими язвенный синдром. Проявления могут оказаться настолько сходными, что из 10 подобных больных, направленных в клинику лечебного питания, двое были присланы с диагнозом рецидива язвы после резекций. Соответствующая диета вылечила их быстро и легко.
Очень ценные сведения об отдаленных результатах резекций были сообщены проф. Н. Н. Петровым, который летом 1948 г. любезно прислал мне данные обследования своих больных, оперированных в Институте усовершенствования врачей в Ленинграде в 1921–1941 гг. На 260 письменных запросов, разосланных его ассистентом М. И. Храпковой, получено 135 ответов. Из этого числа 110 человек живы, а о 25 умерших ответили родственники.
Все резекции были типичные, т. е. при них удалено около 10 см по малой кривизне и примерно 20 см по большой, следовательно, от 2/3 до 3/4 поверхности желудка. Сведения получены о 75 случаях резекций при язвах желудка (59 мужчин и 16 женщин) и о 60 резекциях при дуоденальных язвах (51 мужчина и 9 женщин).
Минимальная давность наблюдений 5 лет, максимальная — 26 лет.
Вот данные Н. Н. Петрова: «Все выжившие оказались трудоспособными и получившими стойкую пользу от операции: желудочные симптомы в тяжелой форме не остались ни у кого из оперированных, переживших пятилетний срок».
«Желудочные симптомы в легкой форме, заставляющие избегать некоторых кушаний, сохранились у 13 оперированных, а полная ликвидация желудочных жалоб констатирована у 97 человек, т. е. у 71,8 % по отношению ко всем тем, о которых получены сведения, и у 88 % по отношению к тем из них, которые остались живы».
«Свободная соляная кислота в желудочном соке, исследованная как после операции, так через пять и более лет после нее, — при личной явке 56 вызванных по анкетам, — оказалась на нуле у 52, а у остальных четырех на цифрах от 2 до 4».
«Содержание гемоглобина в крови у 60 исследованных через пять и более лет после операции по сравнению с дооперационными анализами оказалось повысившимся у 11 человек на 5—20 % и понизившимся на 5—10 % у 49. В среднем у мужчин отмечено понижение гемоглобина на 5 %, а у женщин — повышение на 10 %. Гиперхромных анемий не обнаружено ни разу».
* * *
Весьма интересны сведения и заключения Н. Н. Петрова о профилактической роли резекций при язвах желудка: «Из числа 25 умерших позднее пяти лет после операции только об одном получено осведомление, что он погиб от рака желудка, притом через девять лет после операции. В операционном журнале относительно этого оперированного имеется запись, что при операции у него была обнаружена опухоль в желудке (вероятно, это был тогда так называемый ulcus-tumor, т. е. воспалительный инфильтрат вокруг каллезной язвы)».
«Учитывая, что из-за язвы желудка оперировано было 75 наших пациентов (из числа 135, о которых получена информация), мы имеем на это число одну смерть от рака желудка, т. е. 1,3 %. Если же принять, что при застарелых желудочных формах язвенной болезни зачатки рака обнаруживаются у 10–15 % больных, то нужно заключить, что если бы нашим больным резекции не производились, то число умерших от желудочного рака было бы в несколько раз больше — на протяжении времени от пяти до 25 лет».
«По-видимому, — пишет Н. Н. Петров, — производившиеся нами умеренно) обширные резекции оказались достаточными для достижения некоторой степени профилактики желудочного рака у больных хроническими тяжелыми формами язвенной болезни желудка». «Об остальных 24 умерших в полученных письмах сообщено, что 12 из них погибли от бедствий и лишений, связанных с осадой Ленинграда в 1941–1944 гг.; 6 человек погибли от различных болезней легких; у пяти причина смерти осталась невыясненной, но о трех из них нарочито подчеркнуто в письмах, что желудочных жалоб у них не было; наконец, один умер от болезни сердца».
* * *
Обширный проверочный опрос больных после резекций желудка при язвенной болезни был сделан также проф. Е. Л. Березовым, который любезно сообщил нам следующие результаты анкеты 1946 г. На 395 больных, обследованных через 3–9 лет после резекций, получены следующие результаты: отлично — у 237, хорошо — у 118, удовлетворительно — у 40, плохо — 0. Итак, первые две оценки составляют 89,9 %, удовлетворительно —10 %.
В заключение упомянем про небольшую группу больных, являющихся или жертвой терапии и хирургии вместе, или же психоневротиками, которых бессильны вылечить врачи этих специальностей. Здесь окажутся жертвы слишком долгого и слишком разнообразного лечения, неизменно дававшего неудачи. А к тому моменту, когда хирургическим путем язвенная болезнь вылечивалась уже безукоризненно, у этих больных оказалась непоправимо подавлена психика или они стали наркоманами.
Однажды мы оперировали больного с дуоденальной язвой 15-летней давности, направленного к нам после повторных неудач диетического лечения. Когда больной через 2 недели вернулся для укрепляющего лечения в Клинику лечебного питания, ассистент встретил его приветливым вопросом о самочувствии и здоровье. С мрачным видом больной ответил: «Что поделаешь, Осип Львович, когда сама судьба дала мне фамилию Канцеров?!»
Он оставался под гнетом мысли о раке, несмотря на то, что в момент самой операции, производившейся под местной анестезией, мы показали ему язву на свежерезецированном желудке.
Другой больной года три обращается в диетическую клинику с жалобами после операции. Оказывается, что когда он стал напрягаться при зашивании живота после сделанной резекции, то ассистент сказал ему: «Не дуйтесь, а то я могу подшить вашу печень». Этот больной упорно жалуется на то, что он чувствует, что печень у него все-таки подшита, ибо он помнит, что, вопреки предупреждениям, продолжал напрягаться.
Наконец, долго продолжал осаждать нас своими письмами больной, которого оперировал сначала В. Н. Розанов, потом В. А. Шаак, затем Я. О. Гальперн и, наконец, я. Три последние операции производились по поводу рецидивирующей пептической язвы. После нашей очень обширной резекции у него вновь развилась язва соустья. Его следовало бы попытаться оперировать еще раз, но он стал настолько тяжелым морфинистом, что новая операция вряд ли сможет излечить его совершенно. Теперь, после работ Дрегстедта, испытать трансторакальную ваготомию в подобных случаях безусловно стоит.
Вообще если случаи подобного рода и встречаются, то все же они единичны. С окончанием экспериментального периода в хирургии язвенной болезни число вторичных реконструктивных операций все же очень невелико. В первое десятилетие нашей работы в Институте имени Склифосовского всех реконструктивных операций, включая пептические язвы и вторичные резекции ушитых прободных язв, было 143; они приходились на 3108 желудочных операций. Во втором десятилетии, включая весь военный период и до июня 1947 г., реконструктивных операций было 147 на почти 4000 желудочных операций, но сюда не вошли вторичные резекции после ушиваний прободных язв.

Борис Сергеевич Розанов
Как видно, в обоих отчетах реконструктивные операции, т. е. неудачи, составляют 3,5–4 % общего числа желудочных операций. Можно думать, что в ближайшем будущем, с окончательным установлением принципов и техники, количество хирургических неудач еще более уменьшится.
Более 800 000 книг и аудиокниг! 📚
Получи 2 месяца Литрес Подписки в подарок и наслаждайся неограниченным чтением
ПОЛУЧИТЬ ПОДАРОКЧитайте также
Другие результаты
Другие результаты • Было много случаев рецидивирующего тонзиллита у детей, которых я лечил специфическими лекарственными средствами и комплексами, и которые вновь обращались ко мне с жалобами на ухудшение памяти. Они начали отставать по предметам, по которым прежде
Результаты
Результаты Вышеописанная практика развивает внимание, укрепляет нервы, уменьшает всякое напряжение в легких и подготавливает их к глубокому
Результаты
Результаты Эта ступень успокаивает нервы и мозг. Медленные, равномерные и глубокие выдохи идеальны для страдающих сердечными расстройствами и
Результаты
Результаты Эта подготовительная практика хороша для людей, страдающих низким кровяным давлением, астмой и депрессией. Она укрепляет нервную систему и вселяет
Результаты
Результаты «Гомеопаты излечивают, пока еще нет патологических изменений». Мы охотно принимаем этот афоризм, точность которого мы не можем не признать, но согласитесь со мной, что вклад, который мы сделали, более значительный.Любое заболевание всегда развивается по одной
РЕЗУЛЬТАТЫ
РЕЗУЛЬТАТЫ - Гомеопатия — не просто метод лечения. Это терапия, базирующаяся на законе подобия и использующая назначающиеся по точным правилам лекарства, приготовленные по строгой научно обоснованной технологии.Еще я добавлю, что практика гомеопатии требует
Результаты
Результаты Подсчитайте количество набранных вами баллов и обратитесь к результатам теста.Менее 35. В вас заложены прочные моральные устои. Секс для вас возможен только с любимым человеком, с которым вы состоите в браке.36–60. Энергия бьет в вас ключом и требует выхода. Вы
Результаты тестирования
Результаты тестирования Посчитайте количество набранных вами баллов.Каждый выбранный вами первый вариант ответа оценивайте в один балл, второй — в два балла, третий — в три, четвертый — в четыре.Вариант первыйСумма набранных вами баллов от 6 до 9.Вы — своего рода
Результаты тестирования
Результаты тестирования За каждый ответ «да» ставьте себе 1 балл, за ответ «нет» — 0 баллов. Посчитайте количество баллов, которые вы
ВАШИ РЕЗУЛЬТАТЫ
ВАШИ РЕЗУЛЬТАТЫ Сначала даосские упражнения публиковались в газетах и журналах, и автору приходило множество писем от читателей, в которых они спрашивали, как нужно выполнять эти упражнения и на какие болезни они оказывают наибольшее воздействие. Ниже я обобщил
Результаты индивидуальны
Результаты индивидуальны У тех, кто не захочет быть честным перед собой и Вседержителем, значительных улучшений не будет. Лукавство – главная болезнь многих людей. Лукавство не позволяет признавать своих грехов. В конечном итоге именно от этой духовной болезни
Результаты
Диеты Основные рекомендации Американский диетолог М. Уолкер считает, что сохранить мужское здоровье можно благодаря правильно составленному рациону, обеспечивающему организм необходимой энергией. Соблюдение некоторых несложных правил поможет как нормализовать
РЕЗУЛЬТАТЫ
РЕЗУЛЬТАТЫ Поздравляем! Вы закончили выполнение предложенного плана. Если вы следовали диететической программе и вдоволь тренировались, то, готова поспорить, теперь вы выглядите и чувствуете себя гораздо лучше, чем всего четыре недели назад. Если же вам не удалось
Результаты
Результаты А – это «абсолютно невозмутимые» Если у тебя получилось больше ответов А, то твои родители ведут себя скорее как лучшие друзья, а не как родители. Мы будем называть их «родителями-попустителями». Это означает, что они позволяют тебе делать практически все,
6.2. Результаты в делах.
6.2. Результаты в делах. Количество финансов и имущества Мало кто из нас может вынести бремя богатства. Конечно, чужого. Марк ТвенЗдесь важны оба аспекта. Количество игрушек и атрибутов определяет внешние стороны успеха. Хорошее жилье, машины, деньги, крутые телефоны,