Глава 3 ОСТЕОХОНДРОЗ ПОЯСНИЧНО-КРЕСТЦОВОГО ОТДЕЛА ПОЗВОНОЧНИКА
Глава 3
ОСТЕОХОНДРОЗ ПОЯСНИЧНО-КРЕСТЦОВОГО ОТДЕЛА ПОЗВОНОЧНИКА
Движение – кладовая жизни.
Плутарх
Основные проявления заболевания
Остеохондроз пояснично-крестцового отдела позвоночника встречается наиболее часто. Дегенеративный процесс наблюдается обычно в нижнепоясничных дисках.
Основными синдромами заболевания являются следующие:
Люмбаго (поясничный прострел). Само слово «прострел» хорошо раскрывает характер боли – острая, сильная, резкая. Люмбаго очень часто служит первым клиническим признаком пояснично-крестцового остеохондроза.
Боль возникает всегда внезапно, чаще во время неловкого движения (наклон вперед одновременно с поворотом в сторону), подъема тяжести или длительного физического усилия, нередко в сочетании с переохлаждением. Боль напоминает удар током: человека как бы сковывает, он застывает на месте. Малейшие движения или разговор усиливают болевые ощущения. Боль может отдавать в грудную клетку, низ живота, ягодицы.
Самочувствие обычно облегчается в положении лежа. Целесообразно лежать на спине, несколько подняв ноги, положив их на подушки или свернутые одеяла, что позволяет расслабить крупные мышцы в области позвоночника (см. рис. 30, б).
Часто боль длится 20–30 мин, иногда несколько часов, затем уменьшается. Изредка при люмбаго боль нарастает постепенно и становится максимальной к концу первых или на вторые сутки. Полностью она обычно исчезает через 2–3 недели.
Необходимо отметить, что у больных люмбаго резко ограничен объем движений, а в поясничном и нижнегрудном отделах позвоночника движения отсутствуют.
Люмбалгия – хроническая боль в пояснице. В отличие от «прострела», где боль возникает внезапно, здесь нет четкой связи между определенными движениями и приступом боли. Иногда болевые ощущения могут вызывать спокойные движения, например, подъем после сна или выход из автомобиля. Со временем больные по опыту знают, какие движения и позы усиливают или ослабевают боль.
Боль в пояснице при люмбалгии не достигает такой степени выраженности, как при люмбаго. Больные ходят, выполняют определенную работу, но им трудно сгибаться, а согнувшись, еще труднее разогнуться. Боль усиливается при длительном сидении или стоянии. Характерно, что боль больше беспокоит по утрам, уменьшается или исчезает после физических упражнений или во время работы, связанной с движением.
Боль может ощущаться только с одной стороны поясницы (чаще в нижнем отделе), отдавать в одну или обе ягодицы.
Продолжительность люмбалгии – от нескольких недель или месяцев до нескольких лет. При этом периоды обострения чередуются с периодами уменьшения или полного исчезновения боли.
Люмбоишиалгия проявляется болями в пояснице, распространяющимися на одну или обе ноги. Она возникает после повышенной нагрузки на мышцы поясницы и ног или охлаждения. Боль может быть слабой, ноющей или жгучей, достаточно сильной, сжимающей, может быть более выраженной в пояснице или ноге.
При повышенном тонусе сосудов ног больные могут отмечать зябкость в ноге, которая при этом нередко холодная на ощупь, более бледная, чем здоровая. При пониженном тонусе, что встречается реже, может быть чувство жара, тепла в ноге. На разных участках ноги температура иногда бывает разной.
Люмбоишиалгия, как и люмбалгия, характеризуется чередованием обострений и ремиссий, может длиться годами.
Дискогенный пояснично-крестцовый радикулит, или корешковый синдром может являться первым клиническим проявлением остеохондроза, или ему может предшествовать долгий период люмбаго, люмбалгии или люмбоишиалгии.
У большинства людей боль возникает внезапно. Вначале она локализуется в пояснице с одной стороны, реже – с обеих сторон; иногда в ягодице, тазобедренном суставе. Позже (обычно через 5–7 дней) боль захватывает ногу и локализуется в определенных ее участках. Непосредственно возникновению боли предшествует подъем тяжести, особенно рывком, неловкое движение, резкий поворот или наклон туловища, ушиб поясницы, длительная работа в согнутом положении и т. д. Иногда боль наступает после переохлаждения, перенесенных инфекционных заболеваний, операций, требующих длительного пребывания в постели. Однако из этого нельзя сделать вывод, что если бы человек не совершил, например, неловкое движение или не работал согнувшись, то не возникло бы выпадение межпозвонкового диска. Дело в том, что выпадают обычно те диски, в которых уже давно имеются дегенеративно-дистрофические изменения, т. е. остеохондроз. Поэтому все вышеперечисленные факторы носят, как правило, только провоцирующий характер, а не являются основной причиной болезни. Не будь их, выпадение диска наступило бы несколько позже под влиянием других причин.
В жизни подтверждается следующая закономерность: чем моложе больной и менее выражены дегенеративные изменения в дисках, тем большая нагрузка требуется для возникновения заболевания. Однако как из всех правил есть исключения, так и иногда случается, что даже у детей и подростков выпадение дисков наступает без видимых внешних воздействий.
В начале заболевания основной причиной боли служит механическое давление выпавшей части диска на нервный корешок. Вскоре вследствие сдавления в корешке нарушается кровообращение, возникает венозный застой и отек, развивается асептическое (неинфекционное) воспаление, приводящее к развитию спаечных процессов. Вот почему повторные обострения заболевания часто возникают в силу разнообразных причин немеханического характера: простудных заболеваний, переохлаждений и т. д. Даже после удаления грыж диска боль может полностью не пройти из-за образовавшихся спаек вокруг корешка и в окружающих его тканях.
При раздражении корешка выпавшим диском боль бывает ноющей, тупой, режущей, сверлящей, стреляющей, рвущей. Иногда она невыносима, лишает человека отдыха и сна. Боль усиливается при любом движении: повороте туловища, вставании с постели, ходьбе. Кашель, чихание, разговор, натуживание при отправлении естественных потребностей организма резко усиливают боль.
Характерным и постоянным симптомом дискогенных пояснично-крестцовых радикулитов является анталгическая (противоболевая) поза (вынужденное положение позвоночника) – признак рефлекторной защиты позвоночника, когда осуществляется перенос тяжести тела на здоровую ногу (рис. 27). В этом случае происходит не только искривление (сколиоз) позвоночника, но и уплощение поясничного лордоза таким способом позвоночник стремится принять положение разгрузки, при котором максимально расширяются межпозвонковые отверстия. В связи с этим сколиоз чаще бывает выпуклым со стороны боли. Однако бывают исключения, при которых лордоз бывает нормальным, а сколиоз не направлен в сторону боли. Специалисты объясняют это состояние тем, что грыжа межпозвонкового диска давит на корешок сбоку.
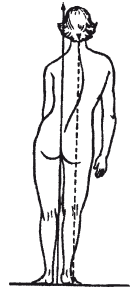
Рис. 27. Типичная вынужденная противоболевая поза при дискогенном пояснично-крестцовом радикулите
Походка человека в этом случае становится скованной, чрезвычайно осторожной, он делает короткие шаги, прихрамывая на больную ногу, туловище наклонено вперед и в сторону. Нередко такие больные пользуются палкой или костылем, не могут долго сидеть, и вынуждены либо опираться о стул руками, либо принимать горизонтальное положение.
Это надо знать
Организм человека обладает мощной способностью к самозаживлению, что относится и к повреждениям межпозвонковых дисков. Обычно это заболевание проходит за 2–3 месяца при соблюдении постельного режима и покоя – лучших предпосылок для быстрого выздоровления без осложнений.
Через 3–4 недели боли, как правило, значительно ослабевают, однако само повреждение диска еще не залечивается, поэтому во избежание возможных осложнений в виде хронических болей в пояснице необходим покой в течение еще одного или двух месяцев.
Более 800 000 книг и аудиокниг! 📚
Получи 2 месяца Литрес Подписки в подарок и наслаждайся неограниченным чтением
ПОЛУЧИТЬ ПОДАРОКДанный текст является ознакомительным фрагментом.
Читайте также
Упражнения для пояснично-крестцового отдела позвоночника
Упражнения для пояснично-крестцового отдела позвоночника Эта серия упражнений рекомендуется для большинства лиц с хроническими заболеваниями поясничного и крестцового отделов позвоночника. Их выполнение не должно вызывать болезненных ощущений в мышцах живота или
Остеохондроз пояснично-крестцового отдела
Остеохондроз пояснично-крестцового отдела Он встречается чрезвычайно часто, как у мужчин, занятых тяжелым физическим трудом, так и у женщин, сидящих за столом или за компьютером. Особенность этого заболевания — возраст пациентов от 30 до 50 лет.Прежде всего, пациентов
Массаж пояснично-крестцового отдела
Массаж пояснично-крестцового отдела Массаж способствует усилению крово-и лимфообращения в поясничной области и конечностях, уменьшению гипотрофии мышц задней поверхности бедра.При основном массаже задействуются следующие области:— спина;— тазовая
Остеохондроз шейного отдела позвоночника
Остеохондроз шейного отдела позвоночника Шейный прострел — это боль, возникающая при раздражении нервного ствола шеи. Боль появляется внезапно, в момент неловкого движения головой, затем может усиливаться даже при едва заметном движении, кашле и глотании, отдавать в
Глава 1 Понедельник Кому грозит «прострел»? Знакомьтесь: герои этой книги. Отчего бывает шейный, грудной, пояснично-крестцовый остеохондроз?
Глава 1 Понедельник Кому грозит «прострел»? Знакомьтесь: герои этой книги. Отчего бывает шейный, грудной, пояснично-крестцовый остеохондроз? У каждого непременно найдется какая-нибудь тяжелая болезнь. И все почему? Потому что люди не интересуются своими спинными
Массаж пояснично-крестцового отдела
Массаж пояснично-крестцового отдела Исходное положение – стоя. Поглаживание: руки движутся вдоль позвоночника от середины ягодиц к пояснице, затем вправо и влево по верхним краям тазовых костей. Подушечками пальцев выполнить кругообразное растирание. Пальцы обеих рук
ОСТЕОХОНДРОЗ ВЕРХНЕГРУДНОГО ОТДЕЛА ПОЗВОНОЧНИКА
ОСТЕОХОНДРОЗ ВЕРХНЕГРУДНОГО ОТДЕЛА ПОЗВОНОЧНИКА VG14 (да-чжуй – «большой позвонок»)Расположение: между остистым отростком 7-го шейного и 1-го грудного позвонков. Точку определять в положении сидя или со слегка наклоненной головой.V11 (да-чжу – «большой челнок»)Расположение:
ОСТЕОХОНДРОЗ ШЕЙНОГО ОТДЕЛА ПОЗВОНОЧНИКА
ОСТЕОХОНДРОЗ ШЕЙНОГО ОТДЕЛА ПОЗВОНОЧНИКА VG14 (да-чжуй – «большой позвонок»)Расположение: между остистыми отростками 7-го шейного и 1-го грудного позвонков. Точку определять в положении сидя со слегка наклоненной головой.V11 (да-чжу – «большой челнок»)Расположение: на
ОСТЕОХОНДРОЗ ШЕЙНО-ГРУДНОГО ОТДЕЛА ПОЗВОНОЧНИКА
ОСТЕОХОНДРОЗ ШЕЙНО-ГРУДНОГО ОТДЕЛА ПОЗВОНОЧНИКА VG14 (да-чжуй – «большой позвонок»)Расположение: между остистым отростком 7-го шейного и 1-го грудного позвонков. Точку определять в положении сидя или со слегка наклоненной головой.V11 (да-чжу – «большой челнок»)Расположение:
ОСТЕОХОНДРОЗ НИЖНЕГРУДНОГО ОТДЕЛА ПОЗВОНОЧНИКА
ОСТЕОХОНДРОЗ НИЖНЕГРУДНОГО ОТДЕЛА ПОЗВОНОЧНИКА VG8 (цзинь-со – «натягиватель мышц»)Расположение: между остистыми отростками 9-го и 10-го грудных позвонков. Точку определять в положении сидя со слегка наклоненной головой.V17 (гэ-шу – «согласие диафрагмы»)Расположение: на
Пояснично-крестцовый остеохондроз
Пояснично-крестцовый остеохондроз Как правило, пояснично-крестцовый остеохондроз сопровождается острыми болями в области поясницы, крестца, ягодиц, в ноге, а также чрезмерным напряжением мышц спины, вызывающим чувство усталости, и ослаблением мышц голени, бедра и
Остеохондроз пояснично-крестцового отдела
Остеохондроз пояснично-крестцового отдела Он встречается чрезвычайно часто, как у мужчин, занятых тяжелым физическим трудом, так и у женщин, сидящих за столом или за компьютером. Особенность этого заболевания — возраст пациентов от 30 до 50 лет.Прежде всего, пациентов
Примерный комплекс упражнений при остеохондрозе пояснично крестцового отдела позвоночника
Примерный комплекс упражнений при остеохондрозе пояснично крестцового отдела позвоночника Авторы методики М. А. Корхин, И. М. Рабинович.Эти упражнения лучше выполнять на полу. При появлении одышки количество повторений необходимо сократить.Упражнение 1ИП — лежа на
Глава 4 ОСТЕОХОНДРОЗ ШЕЙНОГО ОТДЕЛА ПОЗВОНОЧНИКА
Глава 4 ОСТЕОХОНДРОЗ ШЕЙНОГО ОТДЕЛА ПОЗВОНОЧНИКА Жизнь требует движения. Аристотель Основные проявления заболевания Локализация остеохондроза в шейном отделе позвоночника чаще встречается в возрасте 30–50 лет и занимает по частоте случаев заболевания второе место
Глава 5 ОСТЕОХОНДРОЗ ГРУДНОГО ОТДЕЛА ПОЗВОНОЧНИКА
Глава 5 ОСТЕОХОНДРОЗ ГРУДНОГО ОТДЕЛА ПОЗВОНОЧНИКА Гармония функций является результатом правильного отношения суммы упражнений к здоровью данного субъекта. Гиппократ Основные проявления заболевания Грудной отдел позвоночника фиксирован ребрами, малоподвижен.