Специфическая иммунопрофилактика
Специфическая иммунопрофилактика
Модель иммунной системы человека совершенна. Своей целесообразностью и надежностью она восхищала всех, кто когда-либо исследовал ее. К сожалению, за последнее столетие иммунитет у человечества явно снизился. Об этом свидетельствует рост хронических воспалительных и особенно онкологических заболеваний во всем мире.
Вакцинопрофилактика в XX в. стала ведущим методом борьбы с инфекционными болезнями. Ликвидация оспы и контроль над многими тяжелыми инфекциями – заслуга, в основном, вакцинации. Нетрудно представить, какие бедствия постигнут человечество в случае прекращения прививок или даже временного снижения охвата ими. В 90-? годах наша страна пережила эпидемию дифтерии из-за снижения на 50–70 % охвата детей полноценными прививками против этой инфекции. Тогда было зарегистрировано более чем 100 тыс. случаев заболевания дифтерией, из которых около 5 тыс. оказались летальными. Прекращение прививок против полиомиелита в Чечне привело к тому, что в 1995 г. была вспышка этого заболевания. Ее результат – 150 паралитических и 6 летальных исходов.
На этих примерах и подобных ситуациях можно сделать вывод о том, что человечество стало вакцинозависимым. И речь идет не о том, прививать или не прививать (решение однозначное – прививать!) , а об оптимальном выборе вакцин, тактике проведения прививок, сроках ревакцинации и экономической эффективности использования новых, большей частью дорогостоящих вакцин.
Активная профилактическая вакцинация детей проводится в определенные периоды жизни, согласно «календарю прививок», представляющему собой систему иммунотерапевтических мероприятий, направленных на выработку общего специфического иммунитета.
В 1997 г., после 20-летнего перерыва, был принят новый Национальный календарь прививок (Приказ Минздрава № 375), а в 1998 г. – Федеральный закон об иммунопрофилактике в РФ. Заложенные в этих документах положения соответствовали рекомендациям Всемирной организации здравоохранения (ВОЗ) как в отношении набора вакцин, так и по методам и срокам их введения. Данные за последние годы показали, что новые правила вакцинации и сокращение противопоказаний позволили существенно повысить охват детей прививками. Он достиг 90 % в отношении прививок против коклюша и более 95 % – в отношении других вакцин.
В 2001 г., учитывая новые возможности федерального финансирования вакцинопрофилактики, календарь прививок был вновь пересмотрен, одобрен Министерством здравоохранения России и внедрен с 2002 г. (табл. 11).
Таблица 11
Календарь прививок детей Российской Федерации
(утв. МЗ РФ 21.06.2001 г.)
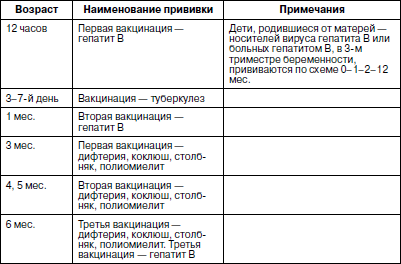
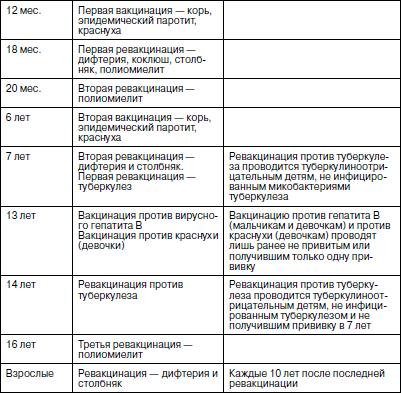
Примечания: 1) иммунизация в рамках национального календаря прививок проводится вакцинами отечественного и зарубежного производства, зарегистрированными и разрешенными к применению в установленном порядке;
2) применяемые в рамках национального календаря профилактических прививок вакцины, кроме БЦЖ, можно вводить одновременно (или с интервалом в один месяц) разными шприцами в разные участки тела.
Стремление педиатров и эпидемиологов к наиболее полному охвату профилактической вакцинацией детей и созданию, тем самым, специфической профилактической защиты у них встречает ряд трудностей. Прежде всего, это связано с ростом аллергической пораженности детей, при которой возникают сложности с иммунизацией детей, в то время как именно дети с измененной реактивностью более всего нуждаются в специфической защите от острых инфекций, в силу ослабления у них защитных механизмов. По мнению многих исследователей, медицинские отводы от профилактических прививок у этих детей должны быть максимально ограничены и освобождение детей группы риска от всех видов прививок и на длительный срок является неправильным. Таким детям, после проведения дополнительного обследования, необходимо составлять индивидуальный график иммунизации, использовать некоторые щадящие методы.
Назначение перед прививкой детям с атопическим дерматитом противогистаминных препаратов позволяет снизить частоту кожных проявлений, а проведенное противоастматическое лечение – нарушений проходимости бронхов. Во многих случаях под влиянием назначенного до прививки лечения происходило улучшение состояния и параметров дыхания.
За последние 25 лет осложнений, связанных с качеством вакцины, в России не зарегистрировано, отмечались лишь индивидуальные реакции, предсказать которые невозможно. По данным Центра иммунопрофилактики НИИ педиатрии Национального Центра здоровья детей РАМН, серьезные осложнения в результате вакцинации крайне редки. Афебрильные судороги возникают с частотой 1: 70 ООО введений АКДС и 1: 200 ООО введений коревой вакцины; генерализованные аллергические сыпи или отек Квинке – 1: 120 ООО вакцинаций. Сходные данные приводят и большинство других авторов. Анафилактический шок, коллаптоидные реакции наблюдаются крайне редко, хотя для борьбы с ними в каждом прививочном кабинете должно быть все необходимое.
В большинстве случаев госпитализация детей с подозрением на осложнение вакцинации обусловлена либо предсказуемыми реакциями (56 %), либо не имеющими отношения к вакцинации сопутствующими заболеваниями (35 %); среди последних чаще всего встречаются ОРВИ. Наслаивающиеся сопутствующие заболевания часто ошибочно принимаются за осложнения, связанные с прививкой, и становятся поводом к необоснованному отказу от вакцинации.
Вакцинопрофилактику гриппа и других заболеваний респираторной группы необходимо осуществлять как можно раньше, чтобы своевременно создать иммунную прослойку среди населения, так как после вакцинации защитные антитела, отвечающие за формирование иммунитета, появляются не ранее чем через 2 недели, а максимальная их концентрация наблюдается спустя 4 недели. Вполне разумным представляется проведение вакцинации в начале осени, когда частота острых респираторных инфекций существенно ниже.
Как показали исследования последних лет, проведенные в крупных городах и регионах России, инактивированные противогриппозные вакцины гриппол, инфлювак, ваксигрип, фолюарикс, бегривак, агриппал, разрешенные для применения в России, отвечают требованиям Европейской Фармакопеи (уровень защиты более 70 %) и являются эффективными препаратами для профилактики гриппа. Они обладают хорошей переносимостью, низкой реактогенностью, высокой иммуногенностью и эпидемиологической эффективностью. Безопасность, хорошая переносимость и низкая реактогенность современных инактивированных вакцин подтверждены многими клиническими исследованиями, проведенными в ряде регионов России. Примером может служить исследование эффективности вакцины инфлювак.
Из числа вакцинированных инфлюваком не заболели гриппом 94,5 %, а клинические проявления гриппа у 75 % заболевших не были тяжелыми, преобладали легкие формы заболевания. У 22 % вакцинированных грипп протекал в форме средней тяжести с повышением температуры тела до 39°; типичных осложнений гриппа, таких как пневмония и активация или присоединение очагов бактериальной инфекции, не наблюдалось. Общая продолжительность болезни не превышала 5–7 дней (у невакцинированных – 9-12 дней).
При анализе частоты местных реакций было выявлено, что болезненность кожи в месте инъекции наблюдалась в 5 % случаев, покраснение – в 2 %, припухлость – в 1 %. Нормальная температура тела отмечалась у 99 % привитых, а общие реакции в виде головной боли, нарушения сна, общей слабости, тошноты, сыпи, зуда – у 2 % привитых.
Частота местных и общих реакций в группе пациентов с хроническими заболеваниями (8,6 % от общего числа привитых) была ниже на фоне приема сопутствующей терапии в момент вакцинации.
На основании проведенных исследований, инактивированные гриппозные вакцины были признаны не дающими реакции и обеспечивающими высокий иммунитет.
Более 800 000 книг и аудиокниг! 📚
Получи 2 месяца Литрес Подписки в подарок и наслаждайся неограниченным чтением
ПОЛУЧИТЬ ПОДАРОКДанный текст является ознакомительным фрагментом.
Читайте также
11. Специфическая и неспецифическая системы защиты
11. Специфическая и неспецифическая системы защиты Болезнь – явление не только биологическое, но и социальное в отличие от биологического понятия «патология». Согласно определению экспертов ВОЗ здоровье – это «состояние полного физического, психического и социального
15. Специфическая иммунологическая система защиты
15. Специфическая иммунологическая система защиты Задача специфической иммунологической системы защиты организма заключается в том, чтобы компенсировать недостаточность неспецифических факторов органического происхождения – антигенов, в частности микроорганизмов
ГЛАВА 1. ИММУНОПРОФИЛАКТИКА
ГЛАВА 1. ИММУНОПРОФИЛАКТИКА Иммунная система человека выполняет важную функцию: осуществляет защиту от чужеродных агентов. Это происходит при помощи разнообразных неспецифических и специфических механизмов.Противоинфекционный иммунитет представляет собой
ИММУНОПРОФИЛАКТИКА ТУБЕРКУЛЕЗА
ИММУНОПРОФИЛАКТИКА ТУБЕРКУЛЕЗА Иммунизация против туберкулеза осуществляется вакциной БЦЖ, которая относится к живым, ослабленным вакцинам. Вводится вакцина внутрикожно. Доза БЦЖ составляет 0,05 мг. Выделяют также вакцину БЦЖ—М, которая содержит половинную дозу
ИММУНОПРОФИЛАКТИКА ПОЛИОМИЕЛИТА
ИММУНОПРОФИЛАКТИКА ПОЛИОМИЕЛИТА Вакцинация против полиомиелита проводится живой ослабленной вакциной Сэйбина, содержащей три разновидности возбудителя. Представляет собой жидкий раствор, который капают в рот в объеме 2–4 капель.Нормальной реакцией на вакцинацию
ИММУНОПРОФИЛАКТИКА КОРИ
ИММУНОПРОФИЛАКТИКА КОРИ Для иммунопрофилактики применяется живая ослабленная вакцина. Вводят ее подкожно, под лопатку. При проведении вакцинации против кори, эпидемического паротита и краснухи используют моновакцины или тривакцины (корь, краснуха и эпидемический
ИММУНОПРОФИЛАКТИКА ЭПИДЕМИЧЕСКОГО ПАРОТИТА
ИММУНОПРОФИЛАКТИКА ЭПИДЕМИЧЕСКОГО ПАРОТИТА Вакцинация проводится ослабленной живой вакциной, которую вводят подкожно, под лопатку.К противопоказаниям проведения вакцинации против эпидемического паротита относятся иммунодефицитные состояния, злокачественные
ИММУНОПРОФИЛАКТИКА КРАСНУХИ
ИММУНОПРОФИЛАКТИКА КРАСНУХИ В России вакцинация проводится зарубежными препаратами «Рудивакс» фирмы «Авентис Пастер» (Франция), «Приорикс» фирмы «Глаксо Смит Кляйн» (Англия, Россия), М—М– R II, фирмы «Мерк Шарп и Доум (США). Прививка вводится подкожно или внутримышечно.
ИММУНОПРОФИЛАКТИКА ГЕПАТИТА В
ИММУНОПРОФИЛАКТИКА ГЕПАТИТА В Вирусный гепатит В относится к наиболее опасным возбудителям, приводящим к развитию хронического гепатита, цирроза и первичного рака печени. У новорожденных детей основную роль в передаче вируса играет его передача от
ЛЕКЦИЯ № 9. Иммунопрофилактика
ЛЕКЦИЯ № 9. Иммунопрофилактика Введение средств активной иммунизации в практику детского здравоохранения обусловило значительное снижение заболеваемости детей инфекционными болезнями. В настоящее время проводятся прививки против туберкулеза, дифтерии, столбняка,
Анти-D-иммунопрофилактика
Анти-D-иммунопрофилактика Первое упоминание о том, что введенные извне антитела к конкретному антигену могут подавить собственный иммунный ответ, появилось около 100 лет назад.В 1950 году В. Chown и Н.Н. Gunson обнаружили в крови женщин, родивших новорожденных с анемией,
Неспецифическая иммунопрофилактика
Неспецифическая иммунопрофилактика Методов неспецифической профилактики болезней очень много, поскольку они представляют собой совокупность методов стимуляции скрытых резервов защитных сил организма, их совершенствования, гибкости, универсальности, получивших
СПЕЦИФИЧЕСКАЯ ИММУНОТЕРАПИЯ
СПЕЦИФИЧЕСКАЯ ИММУНОТЕРАПИЯ В ряде случаев, как правило, при бытовой или пыльцевой аллергии легкой степени тяжести, при невозможности удалить причинно-значимые аллергены из окружающей среды, проводят так называемую специфическую гипосенсибилизацию – подкожно вводят
Иммунотерапия (специфическая гипосенсибилизация)
Иммунотерапия (специфическая гипосенсибилизация) Иммунотерапия – введение аллергенов (аллергена) больному аллергией путем инъекции с целью снижения гиперчувствительности организма к этому виду аллергена. При данном методе лечения причиннозначимый аллерген вводится