ЛЕКЦИЯ № 16. Болезни почек. Пиелонефрит
ЛЕКЦИЯ № 16. Болезни почек. Пиелонефрит
Пиелонефрит – это инфекционное заболевание, при котором в процесс вовлекается почечная лоханка, ее чашечки и вещество почек с преимущественным поражением межуточной ткани. В связи с этим пиелонефрит является интерстициальным (межуточным) нефритом.
Это более широкое понятие, чем пиелонефрит. Оно обозначает, во-первых, вид воспаления почек любой этиологии с преимущественным вовлечением интерстиция, во-вторых, особое заболевание, при котором это воспаление является единственным и основным его выражением. Близок к межуточному нефриту так называемый тубуло-интерстициальный нефрит, при котором имеет место содружественное поражение канальцев и стромы почек.
Классификация. На основании клинико-морфологических данных различают острый и хронический пиелонефрит, который имеет обычно рецидивирующее течение в виде атак острого пиелонефрита.
Также пиелонефрит может быть одно– и двусторонним.
По форме течения (для хронического пиелонефрита): рецидивирующая форма, латентный хронический пиелонефрит, пиелонефритическая сморщенная почка.
Этиология и патогенез. Пиелонефрит – инфекционное заболевание. Его возбудителями служат инфекционные агенты неспецифической природы: кишечная палочка, энтерококк, стафилококк и другие бактерии, однако в большинстве случаев речь идет о кишечной палочке (40 %) и смешанной флоре (38 %).
Обращается внимание на L-формы бактерий, протопласты (тела бактерий, лишенные оболочек, способные поддерживать инфекцию), кандиды, которые могут вызывать хронический пиелонефрит.
Источниками инфекции могут быть тонзиллы, заболевания половых органов и толстого кишечника, т. е. инфекционные агенты могут проникать в почку, в том числе и лоханку, с током крови (гематогенный нисходящий пиелонефрит), что наблюдается при многих инфекционных заболеваниях (брюшном тифе, гриппе, ангине, сепсисе).
Чаще микробы заносятся в почки восходящим путем из мочеточников, мочевого пузыря, мочеиспускательного канала (урогенный восходящий пиелонефрит), которому способствуют дискинезия мочеточников и лоханки, повышение внутрилоханочного давления (везикоренальный и пиелоренальный рефлюксы), а также обратное всасывание содержимого лоханок в вены мозгового вещества почек (пиеловенозный рефлюкс).
Восходящий пиелонефрит, как правило, осложняет те заболевания мочеполовой системы, при которых затруднен отток мочи (камни и стриктуры мочеточников, стриктуры мочеиспускательного канала, опухоли мочеполовой системы), поэтому он часто развивается и во время беременности.
Возможен и лимфогенный занос инфекции в почки (лимфогенный пиелонефрит), когда источником инфекции являются толстая кишка и половые органы.
Для развития пиелонефрита, помимо проникновения инфекции в почки, большое значение имеют реактивность организма и ряд местных причин, обусловливающих нарушение оттока мочи и мочевой стаз.
Этими же причинами объясняется возможность рецидивирующего хронического течения болезни.
Попавшие микроорганизмы при функциональных и морфологических изменениях мочевых путей, ведущих к стазу мочи, нарушениях венозного и лимфатического оттока из почки, способствующих фиксации инфекции в почках, вызывают очаговые и полиморфные зоны воспалительных инфильтратов и нагноение интерстиция одной или обеих почек.
Поражается интерстициальная ткань канальцев, а затем и нефронов.
Возникают продуктивный эндартериит, гиперплазия средней оболочки сосудов, развиваются явления гиалиноза, артериолосклероза вплоть до вторично сморщенной почки.
В последние годы определенная роль в развитии хронического пиелонефрита отводится аутоиммунным реакциям: под влиянием бактериальных антигенов на базальной мембране клубочковых капилляров откладываются иммуноглобулин G и комплемент, вызывающие ее повреждение.
Переходу острого пиелонефрита в хронический способствуют: запоздалая диагностика острого пиелонефрита, несвоевременная госпитализация, наличие хронических инфекций, сахарного диабета, подагры, злоупотребление анальгетиками – фенацетином.
Хронический пиелонефрит чаще встречается у женщин (50 %), чему способствуют беременности, особенно повторные (эстрогены вызывают атонию гладких мышц мочевых путей), в детском возрасте у девочек, что связано со строением мочевых путей, их аномалиями.
Клиническая картина. Как указывалось выше, возможно как острое, так и хроническое течение пиелонефрита.
Клиническая картина острой фазы заболевания характеризуется внезапным, резким повышением температуры тела до 39–40 °C, возникновением слабости, головной боли, озноба, сочетающегося с обильным потоотделением, возможны появление тошноты и рвоты.
Наравне с подъемом температуры тела появляются боли в поясничной области, которые, как правило, отмечаются с одной стороны.
Характер болей тупой, их интенсивность различна. В случае развития заболевания на фоне мочекаменной болезни атаке пиелонефрита предшествует приступ почечной колики.
При отсутствии адекватной терапии заболевание может перейти в хроническую форму, либо это приводит к развитию нагноительных процессов почки, которые клинически проявляются ухудшением общего состояния больного и резкими скачками температуры (от 35–36 °C утром до 40–41 °C вечером).
Хронический пиелонефрит является, как правило, следствием недолеченного острого пиелонефрита, когда снять острое воспаление оказалось возможным, но не удалось ни радикально уничтожить всех возбудителей в почке, ни восстановить физиологический отток мочи из почки.
Хронический пиелонефрит беспокоит постоянными тупыми ноющими болями в поясничной области, усиливающимися в сырую холодную погоду. Также хронический пиелонефрит склонен к периодическим обострениям, когда у больного появляются все признаки острого процесса.
Диагностика. Проблема диагностики заболевания связана с тем, что симптомы пиелонефрита сходны с симптомами других заболеваний, возникающих вследствие воспаления мочепроводящих путей.
План диагностического обследования включает в себя анализы крови, мочи, а также исследования, показывающие состояние мочевыводящей системы: УЗИ почек, рентгеновские исследования, ПЦР-анализ на инфекционный агент.
Для верификации вида инфекционного возбудителя необходимо провести бактериологический посев пробы мочи, а метод компьютерной томографии используется для исключения опухолевых процессов.
Таким образом, для распознавания заболевания большое значение имеют лабораторные и специальные методы исследования. А при хроническом пиелонефрите решающими, а порой и единственными проявлениями являются изменения со стороны мочи, крови и мочевыводящих путей.
Необходимо динамическое наблюдение за артериальным давлением и весом больного. В крови отмечаются лейкоцитоз, увеличенная СОЭ, нейтрофильиый сдвиг, возможно повышение уровня остаточного азота (при норме 20–40 мг), мочевины (норма 40–60 мг), креатинина (норма 53—106 мкмоль/л), индикана (норма 1,41– 3,76 мкмоль/л), холестерина (норма 180–200 мг), хлоридов крови (норма 83 ммоль/л). Важны для диагностики изменения со стороны мочи: снижение удельного веса, протеинурии (в том числе суточной), гематурии и цилиндрурии.
Однако все большее диагностическое значение приобретают методы количественного определения форменных элементов осадка мочи: Каковского—Аддиса (в норме лейкоцитов до 4 млн эритроцитов – до 1 млн, цилиндров – до 2 тыс. за 24 ч), Амбюрже (в норме лейкоцитов до 2000, эритроцитов – до 1400, цилиндров – до 20 за 1 мин), Нечипоренко (в норме лейкоцитов до 2500, эритроцитов – до 1000, цилиндров – до 20 в 1 мл свежевыпущенной мочи).
Соотношение абсолютного числа эритроцитов и лейкоцитов в осадке мочи при пиелонефрите резко меняется в сторону значительного преобладания лейкоцитов в 10–20 раз.
При хроническом пиелонефрите в моче появляются клетки Штенгеймера—Мальбина: большие лейкоциты, с броуновским движением гранул цитоплазмы, появляющиеся при понижении осмотических свойств мочи (удельного веса ниже 10–14), окрашивающиеся генцианвиолетом и сафронином в голубой цвет, «активные» лейкоциты: измененные лейкоциты, обладающие броуновским движением протоплазмы, выявляющиеся при окраске 1 %-ным водным раствором метиленового синего с добавлением дистиллированной воды.
Подчеркивается диагностическое значение увеличения количества «активных» лейкоцитов и клеток Штенгеймера– Мальбина (до 40 %), бактериурии (микробное число более 100 тыс. на 1 мл мочи), нитрит-теста (при микробном числе более 100 тыс. ЕД микробы разлагают нитриты мочи, при добавлении сульфаниловой кислоты и L-нафтиламина появляется красное окрашивание), колориметрического ТТХ-теста (под действием дегидрогеназ микробов трифенилтетразолит хлорид восстанавливается в красный нерастворимый трифенилформазан в течение 4—10 ч при температуре –37 °C), провокационного преднизолонового теста (больной собирает в стерильную посуду среднюю порцию мочи – контрольную, затем в вену медленно вводится 30 мг преднизолона в 10 мл физиологического раствора и собирается средняя порция мочи трижды с часовыми интервалами и через 24 ч; при хроническом пиелонефрите количество лейкоцитов, бактерий увеличивается вдвое появляются «активиные» лейкоциты, хотя бы в одной порции), антибиотикограммы.
Особо следует остановиться на микроскопии туберкулеза почек (микроскопия мазков, окрашенных по Цилю, посев мочи на специальные среды – метод Прейс и Школьниковой, биологический метод).
При подозрении на односторонний процесс необходимо проводить исследование мочи, раздельно взятой из каждой почки специальными катетерами.
Большую роль в диагностике хронического пиелонефрита играют рентгенологические методы исследования: обзорная рентгенография и томография (характеризуют положение, величину и форму почек), экскреторная и ретроградная пиелография (уменьшение концентрационной и выделительной способности почек, спазмы, аномалии, деформации лоханок, чашечек), пневмопиелография (для распознавания неконтрастных камней), почечная ангиография (выявляет нарушение сосудистой архитектоники – артерий и вен).
Для определения сохранности функции, и паренхимы почек, особенно при одностороннем процессе, применяют радиоиндикационные методы – ренография (гиппураном йод 131) и сканография (с помощью неогидрида Hg 203).
Пункционная биопсия в случае пиелонефрита в связи с очаговостью процесса может не дать информации. О поражении почек может свидетельствовать хромоцистоскопия.
Лечение. Чаще всего терапия пиелонефрита консервативная, однако при гнойном характере острого пиелонефрита, возможно, потребуется оперативное вмешательство. Консервативное лечение складывается из режима, диеты, применения антибиотиков, а также различных препаратов, стабилизирующих функцию почек и организма больного в целом.
При остром пиелонефрите показан строгий постельный режим. В питание должны употребляться продукты, содержащие оптимальное количество белков, жиров и углеводов.
В острый период необходимо чередовать белковую и растительную пищу. При выраженной интоксикации необходимо обильное питье.
Лечение хронического пиелонефрита складывается из воздействия на инфекцию (этиотропное) при первичном пиелонефрите и на устранение той или иной причины при вторичном пиелонефрите, патогенетические механизмы и лечения осложнений.
Наиболее эффективным является лечение после определения антибиотикограммы.
Проводится непрерывное (не менее 2 месяцев) лечение антибактериальными препаратами.
Сразу при поступлении назначаются антибиотик, сульфаниламидный или нитрофурановый препарат. Через 1—10 дней препараты меняют, лечение проводят до стойкого исчезновения лейкоцитурии и бактериурии.
Как только обострение ликвидировано, проводят в течение 4–5 месяцев прерывистое лечение одним из антибактериальных средств: препарат дают 7 дней, затем делают перерыв на 8—10 дней, или препарат дают 10 дней с интервалом в 15–20 дней, или препарат дают 15 дней, интервал делают на 15 дней, затем назначают вновь противомикробную терапию.
Длительность лечения и интервалов определяется клиническими симптомами и лабораторным контролем. Следует указать, что при пиелонефрите, развившемся у больного хроническим тонзиллитом, наиболее эффективны антибиотики пенициллинового ряда, при инфекции гениталий у мужчин и женщин применяются антибиотики широкого спектра действия (см. табл. 12).
При наличии грамотрицательной флоры хорошие результаты дает лечение налидиксовой кислотой (неграм, иевиграмон – 1,0 г по 4 раза в сутки в течение 7 дней, но ее препараты следует назначать реже, чем другие средства (в 2 раза)). Из сульфаниламидных препаратов применяются этазол (1,0 г по 4 раза – 10 дней), солафур (0,1 г 3 раза), сульфаниламиды пролонгированного действия. Также курсами проводят лечение фуразолидоном, фурадонином, фурагином (0,1 г 4 раза в день).
Необходимо подчеркнуть, что до начала лечения следует определить функцию почек.
Длительную антибактериальную терапию целесообразно проводить при клубочковой фильтрации не ниже 30 мл/мин или же при содержании остаточного азота в сыворотке крови не более 70 мг. Показателем эффективности препарата после недельного лечения является уменьшение микробного числа до 10 000 в 1 мл мочи.
Уменьшить вирулентность микрофлоры и увеличить эффективность антибактериальных средств можно путем изменения реакции мочи каждые 10–14 дней.
Уменьшить реакции рН помогают ощелачивающая пища, лимоннокислый натрий (10 г в сутки), щелочные минеральные воды.
Некоторым антибактериальным действием обладает бензойнокислый натрий (4–6 г в сутки), которого много в клюкве и толокнянке.
Патогенетическая терапия должна быть направлена на повышение реактивности организма, улучшение оттока мочи, нормализацию АД.
Для активизации иммунобиологический реактивности используют ?-глобулин, аутогемотерапию, переливание крови, вакцинотерапию (лечение аутовакциной проводят на протяжении 30–40 дней по 0,1 мл подкожно или по 0,2–0,3 мл через каждые 2 дня), стафилококковый анатоксин (0,1–0,3—0,5–0,7—1,0–1,2—1,7–2,0 мл через каждые 3 дня).
Нормализовать отток мочи помогают мочегонные травы (толокнянка, плоды можжевельника, полевой хвощ, лист ортосифона – почечный чай, лист брусники), спазмолитики (папаверин, но-шпа и др.). При наличии препятствия току мочи показано оперативное лечение.
При сопутствующей заболеванию гипертензии показаны препараты раувольфии – изобарин, допегит, гемитон, салуретики, антагонисты альдостерона.
Профилактика и прогноз. Профилактика пиелонефрита складывается из первичных и вторичных мероприятий. К первичной профилактике можно отнести, прежде всего, лечение заболеваний, которые могут привести к развитию пиелонефрита: очаговых инфекций, урологических заболеваний (таких как мочекаменная болезнь, аденома простаты, а также любые заболевания, сопровождающиеся нарушением оттока мочи из почки), оздоровительные мероприятия.
Таблица 12
Сравнительная эффективность антибактериальных препаратов при пиелонефрите
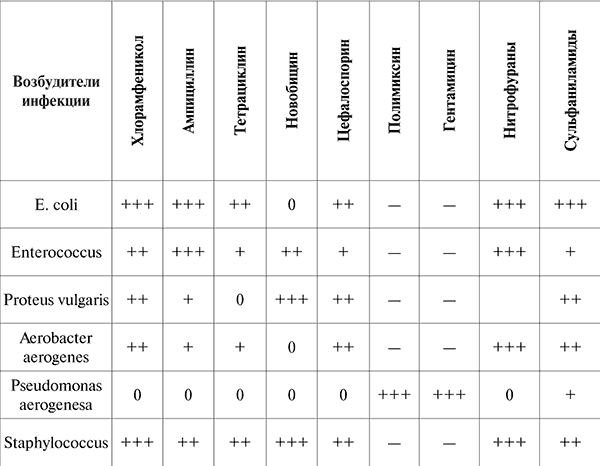
Вторичная профилактика включает выявление бактериурии при профилактических осмотрах (например, беременным женщинам необходимо не реже 1 раза в месяц проводить бактериологический анализ мочи), назначение противорецидивного лечения: первая неделя каждого месяца – пауза в лечении: отвар шиповника, вторая, третья неделя – растительные диуретики и антисептики, четвертая неделя – антибактериальные средства (нитрофураны, антибиотики, антисептики, 1 раз в год – невиграмон 1,0 г 4 раза в течение недели и 2 г – в течение второй недели, или 5-НОК 100–150 мг 4 раза в день 10–12 дней).
Противорецидивное лечение проводится 2–3 года. Диспансерные осмотры с лечением должны доводиться 3–4 раза в год или 4–6 раз.
Прогноз. Прогноз зависит от стадии заболевания.
Санаторно-курортное лечение. Санаторно-курортное лечение показано в период ремиссии, особенно больным вторичным калькулезным пиелонефритом после урологических операций (Трускавец, Саирме, Железноводск, Березовские минеральные воды), где больные принимают маломинерализованные воды.
Санаторно-курортное лечение противопоказано при высокой гипертензии, выраженной анемии и явной почечной недостаточности.
Осложнения пиелонефрита разнообразны. При остром пиелонефрите прогрессирование гнойного процесса ведет к слиянию крупных абсцессов и образованию карбункула почки, сообщению гнойных полостей с лоханкой (пионефроз), переходу процесса на фиброзную капсулу (перинефрит) и околопочечную клетчатку (паранефрит).
Острый пиелонефрит может осложниться некрозом сосочков пирамид (папиллонекроз), развивающимся в результате прямого токсического действия бактерий в условиях мочевого стаза. Это осложнение пиелонефрита встречается в большинстве случаев у больных диабетом.
Редко пиелонефрит становится источником сепсиса. При ограничении гнойного процесса в период рубцевания могут образоваться абсцессы, окруженные пиогенной мембраной (хронический абсцесс почки).
При хроническом пиелонефрите, особенно одностороннем, возможно развитие нефрогенной гипертонии и артериолосклероза во второй (интактной) почке. Двустороннее пиелонефритическое сморщивание почек ведет к хронической почечной недостаточности.
Исходом острого пиелонефрита обычно является выздоровление, но в результате осложнений (пионефроза, сепсиса, папиллонекроза) может наступить смерть.
Хронический пиелонефрит со сморщиванием почек нередко заканчивается азотемической уремией.
При развитии артериальной гипертонии ренального происхождения летальный исход при хроническом пиелонефрите иногда связан с теми осложнениями, которые встречаются при гипертонической болезни (кровоизлиянием в мозг, инфарктом миокарда и др.).
Более 800 000 книг и аудиокниг! 📚
Получи 2 месяца Литрес Подписки в подарок и наслаждайся неограниченным чтением
ПОЛУЧИТЬ ПОДАРОКДанный текст является ознакомительным фрагментом.
Читайте также
ЛЕКЦИЯ № 16. Болезни почек
ЛЕКЦИЯ № 16. Болезни почек При почечной патологии выделяют две основные группы заболеваний: гломерулопатии и тубулопатии. В основе гломерулопатий лежит нарушение клубочкового аппарата почек, а в основе тубулопатий – преимущественно поражение канальцев. В первом случае
ЛЕКЦИЯ № 12. Заболевания пищеварительного тракта. Болезни кишечника. Болезни тонкой кишки. Хронический энтерит
ЛЕКЦИЯ № 12. Заболевания пищеварительного тракта. Болезни кишечника. Болезни тонкой кишки. Хронический энтерит Хронический энтерит – заболевание тонкой кишки, характеризующееся нарушением ее функций (переваривания и всасывания) на фоне дистрофических и
ЛЕКЦИЯ № 15. Болезни почек. Острый гломерулонефрит
ЛЕКЦИЯ № 15. Болезни почек. Острый гломерулонефрит Острый гломерулонефрит (ОГН) – острое диффузное заболевание почек инфекционно-аллергической природы, локализующееся в клубочках. ОГН может быть самостоятельным заболеванием (первичный) или носить вторичный характер в
ЛЕКЦИЯ № 19. Физиология почек
ЛЕКЦИЯ № 19. Физиология почек 1. Функции, значение мочевыделительной системы Процесс выделения важен для обеспечения и сохранения постоянства внутренней среды организма. Почки принимают активное участие в этом процессе, удаляя избыток воды, неорганические и
ЛЕКЦИЯ № 39. Хронический пиелонефрит
ЛЕКЦИЯ № 39. Хронический пиелонефрит Хронический пиелонефрит – воспалительный процесс с вовлечением почечных лоханок, чашечек и почечной паренхимы и преимущественным поражением интерстициальной ткани.Этиология. Этиологическими факторами являются старый очаг
ЛЕКЦИЯ № 11. Заболевания почек у детей. Классификация
ЛЕКЦИЯ № 11. Заболевания почек у детей. Классификация 1. Классификация болезней почек у детей I. Наследственные и врожденные нефропатии:1) анатомические аномалии строения почек и органов мочевыделения:а) пороки развития почек: количественные (агенезия, аплазия, добавочные
ЛЕКЦИЯ № 15. ПАТОФИЗИОЛОГИЯ ПОЧЕК
ЛЕКЦИЯ № 15. ПАТОФИЗИОЛОГИЯ ПОЧЕК Причины, вызывающие нарушения функций почек:1) расстройства нервной и эндокринной регуляции функций почек;2) нарушение кровоснабжения почек (атеросклероз, шоковые состояния);3) инфекционные заболевания почек (пиелонефрит, очаговые
БОЛЕЗНИ ПОЧЕК
БОЛЕЗНИ ПОЧЕК «У меня пиелонефрит в стадии ремиссии, ну и цистит в придачу. Врачи ничего не могут сделать. Все анализы, как всегда, в норме. А у меня постоянное ощущение почки, тяжесть и покалывание, и периодически (один-два раза в год) обостряется цистит. Может, у Вас есть
Болезни почек
Болезни почек Одними из основных причин инфекции в мочевой системе является кишечная палочка, аэробактерия, гноеродный стафилококк и пр. Эти бактерии проникают в мочевыводящую систему из толстого кишечника, когда из-за неправильное питания там возникают гнилостные
Болезни почек
Болезни почек 1. Для профилактики пить натощак сок моркови или редьки с сахаром (медом), соки березовый, лимонный с оливковым маслом и сахаром.2. Сок из мякоти плодов тыквы.3. Отвар и настой плодов рябины.4. 2 ч. л. (с верхом) сухих плодов шиповника заварить в 1 стак. кипятка,
Болезни почек
Болезни почек Среди довольно большого количества болезней почек есть воспалительное заболевание не нагноительного характера, называемое нефритом. Различают несколько видов нефрита, однако чаще всего встречаются гломерулонефрит и пиелонефрит. Кроме указанных
Болезни почек
Болезни почек Альбуминурия (белок в моче)? Вываренный виноградный сок с медом по вкусу очень полезен для почек и мочевого пузыря, хорошо укрепляет тело.? Взять 300 г лука репчатого, 100 г меда, 700 г белого вина, 1 ст. л. листьев розмарина, настаивать 20 дней, процедить. Пить по 50 г
Болезни почек
Болезни почек При остром воспалении почек (гломерулонефрите) у больного неожиданно повышается температура и возникает отек, хорошо заметный на лице. Оно становится круглым, веки опухают и нависают над глазами. Больной редко мочится, моча мутная, может быть с примесью
Болезни почек
Болезни почек Недавно врачи из Великобритании открыли простое, недорогое и доступное средство, которое помогает значительно облегчить страдания пациентов с серьезными заболеваниями почек. Это чудесное лекарство – не что иное, как… сода!Согласно результатам
Болезни почек
Болезни почек Цветовое воздействиеПервую часть лечебного сеанса вы будете проводить с фильтром оранжевого цвета, вторую часть — с желтым фильтром. Если вы используете вместо больших фильтров очки, то приготовьте стекло оранжевого цвета для правого глаза, и стекло
Заболевания почек (нефрит, мочекаменная болезнь, пиелонефрит и др.)
Заболевания почек (нефрит, мочекаменная болезнь, пиелонефрит и др.) Рецепт 1Смешать 2 столовые ложки семян льна посевного с 1 столовой ложкой измельченных листьев крапивы двудомной и березы белой и 2 чайными ложками измельченных листьев земляники лесной. Залить 2 стаканами