ЛЕКЦИЯ № 5. Заболевания сердечно-сосудистой системы. Инфекционный эндокадит
ЛЕКЦИЯ № 5. Заболевания сердечно-сосудистой системы. Инфекционный эндокадит
Инфекционный эндокардит (ИЭ) – заболевание, заключающееся в полипозно-язвенном поражении клапанного аппарата сердца (нередко с развитием клапанной недостаточности) или пристеночного эндокарда (реже поражается эндотелий аорты или ближайшей крупной артерии). Вызывается заболевание различными патогенными микроорганизмами и сопровождается системным поражением внутренних органов (почек, печени, селезенки) на фоне измененной реактивности организма.
До сих пор в различных печатных изданиях можно встретить ранее использовавшиеся термины «бактериальный эндокардит», «затяжной септический эндокардит» для обозначения данного патологического процесса. Однако именно вытеснивший их термин «инфекционный эндокардит» лучше отражает причину заболевания, вызываемого самыми различными микроорганизмами – бактериальными агентами, риккетсиями, вирусами и грибами.
Во всем мире увеличивается численность больных ИЭ. Это связано с наличием так называемых групп риска (пациенты с атеросклеротическими, ревматическими, травматическими повреждениями клапанов, с пороками сердца или клапанов, дефектом межжелудочковой перегородки, коарктацией аорты) как следствие того, что инфекция легче возникает на патологически измененном клапане или эндокарде.
Этиология. Патогенными возбудителями болезни наиболее часто являются кокковая группа микроорганизмов – стрептококки (зеленящий стрептококк ранее выделялся в 90 % случаев), стафилококки (золотистый, белый), энтерококк, пневмококк. В последние годы в связи с широким использованием антибиотиков спектр микробных возбудителей стал другим. Болезнь может вызывать грамотрицательная флора (кишечная палочка, синегнойная палочка, протей, клебсиелла), появились данные о важной роли патогенных грибов, сарцин, бруцелл и вирусов. Заболевания, вызванные этими возбудителями, протекают тяжелее, особенно эндокардит, вызванный грибковой инфекцией (возникает, как правило, в связи с нерациональным приемом антибиотиков). Однако у ряда больных истинный возбудитель заболевания не обнаруживается (частота отрицательного результата посева крови 20–50 %).
Часто инфекция возникает на месте протезированного клапана – так называемый протезный ИЭ, развивающийся в основном в течение 2 месяцев после оперативного вмешательства по протезированию клапана сердца. В этом случае возбудитель заболевания чаще всего имеет стрептококковую природу.
Таким образом, источники инфекции и бактериемии при ИЭ самые различные (операции в полости рта, операции и диагностические процедуры в мочеполовой сфере, оперативное вмешательство на сердечно-сосудистой системе (в том числе протезирование клапанов), длительное пребывание катетера в вене, частые внутривенные вливания и эндоскопические методы исследования, хронический гемодиализ (артериовенозный шунт), внутривенное введение наркотиков).
Выделяют так называемый первичный ИЭ, развившийся на интактных клапанах, а также ИЭ на фоне врожденных и приобретенных изменений сердца и его клапанного аппарата – вторичный эндокардит. Эти изменения и позволяют выделять пациентов в отдельные группы риска: пороки сердца (врожденные и приобретенные), пролапс митрального клапана, артериовенозные аневризмы, постинфарктные аневризмы, шунты, состояние после операции на сердце и крупных сосудах.
Патогенез. Механизм развития ИЭ сложен и изучен недостаточно, однако можно выделить основные моменты в развитии заболевания.
При наличии в организме очага инфекции под влиянием измененного гуморального и местного (клеточного) иммунитета с извращением иммунологических реакций, различных эндогенных и экзогенных факторов развивается бактериемия. Из крови микроорганизмы попадают на клапаны сердца, создавая там вторичный очаг инфекции. Фиксации и размножению микроорганизмов на эндокарде способствует ряд факторов: предшествующее изменение ткани и поверхности клапана, наличие на нем тромботических масс, возникающих под влиянием прямого повреждающего действия струи крови при изменении ее внутрисердечной циркуляции в условиях имеющегося порока сердца. При этом к месту травматического повреждения «приклеиваются» различные клетки крови (тромбоциты и др.), образуя клеточные разрастания, напоминающие сосульки, свисающие с клапана. Эти вегетации становятся доступными для инфекции, попавшей в сосудистое русло. Деформация клапанов вследствие возникновения большого градиента давления, узости отверстия и изменения скорости кровотока также способствует внедрению инфекционных агентов в эндокард с образованием инфекционного очага.
При поражении ранее интактного клапана происходят изменения, нарушающие нормальные свойства отдельных участков этого клапана (появляется отечность), экссудативных или пролиферативных процессов («интерстициальный вальвулит» – доклиническая фаза).
В развитии заболевания можно выделить III стадии.
I стадия (инфекционно-токсическая) протекает с различной степенью выраженности интоксикации. Происходит рост бактерий, разрушение клапанов, ведущее к развитию порока сердца; в этой же стадии часто происходит генерализация процесса за счет гематогенного распространения инфекции – от клапана могут отделяться кусочки створок или колоний микроорганизмов, створки могут разрываться. Отрыв кусочков клапанных микробных вегетаций способствует заносу инфицированных эмболов в различные участки сосудистого русла и усугубляет септические проявления. Кусочки клапана или микробных вегетаций циркулируют по организму с током крови, при попадании в мозг вызывают инфаркты мозга, которые сопровождаются параличами, парезами и другими различными неврологическими нарушениями. Клапан, подвергшийся разрушениям, не может выполнять свою функцию, и вскоре возникает молниеносно развивающаяся сердечная недостаточность.
II стадия – иммуновоспалительная, при которой фиксированные на клапанах микроорганизмы вызывают длительную аутосенсибилизацию и гиперергическое повреждение органов и тканей организма (иммунная генерализация процесса). В этот период циркулируют в крови и фиксируются в тканях (сердце, почках, печени, сосудах) иммунные комплексы. Иммунные и аутоиммунные нарушения обусловливают развитие васкулитов и висцеритов (иммунокомплексный нефрит, миокардит, гепатит, капиллярит и т. д.).
III стадия – дистрофическая – возникает при прогрессировании патологического процесса: функции ряда органов нарушаются, возникает сердечная и почечная недостаточность, еще больше усугубляющая течение заболевания.
Классификация. В настоящее время используются классификация и номенклатура ИЭ, отражающие клиническую форму, вариант течения, степень активности, патогенетическую фазу и клинико-морфологическую форму болезни (см. табл. 6).
Таблица 6
Классификация ИЭ

Также различают активный и неактивный (заживленный) ИЭ. Существует и хирургическая классификация, в которой выделяют:
1) поражение ограничивается створками клапана;
2) поражение распространяется за пределы клапана.
Острый ИЭ (быстропрогрессирующий, развивается в течение 8—10 недель) встречается редко, как правило, у лиц, ранее не имевших поражения сердца, и клинически проявляется картиной общего сепсиса. При современных методах лечения удается перевести его в подострый.
Подострый ИЭ (встречается чаще всего) длится 3–4 месяца, при адекватной медикаментозной терапии может наступить ремиссия. Однако возможны рецидивы болезни.
Затяжной ИЭ длится многие месяцы с периодами обострения и ремиссий, для него характерны неяркие клинические проявления, незначительные лабораторные показатели и нарушения общего состояния. Заболевание обычно хорошо поддается лечению.
При неблагоприятном течении возникают тяжелые осложнения, и больные погибают от прогрессирующей сердечной недостаточности, нарастающей септической интоксикации.
Клиническая картина. В зависимости от возбудителя инфекции ИЭ может возникать внезапно и бурно развиваться (золотистый стафилококк, энтерококки) или иметь скрытое начало (зеленящий стрептококк). Проявления ИЭ представлены в виде синдромов.
1) Синдром воспалительных изменений и септицемии (лихорадка, озноб, геморрагические высыпания, изменение острофазовых показателей крови: лейкоцитоз со сдвигом влево, увеличение СОЭ, появление С-реактивного белка, повышение содержания фибриногена, ?2-глобулинов.
2) Синдром общей интоксикации организма (слабость, потливость, головные боли, миалгии и артралгии, снижение аппетита, бледность кожных покровов с желтушным оттенком).
3) Синдром поражения клапанов (формирование порока сердца).
4) Синдром «лабораторных» иммунных нарушений (наличие иммунных комплексов, циркулирующих в крови или фиксированных в почках, миокарде, сосудах; гипергаммаглобулинемия; появление ревматоидного фактора; выявление противотканевых антител).
5) Синдром тромбоэмболических осложнений (очаговый нефрит, инфаркт миокарда, селезенки, кишечника, тромбоэмболии в мозг, сосуды нижних конечностей и т. д.).
6) Синдром генерализации поражений (диффузный гломерулонефрит, миокардит, гепатит, васкулит и т. д.).
Степень выраженности указанных синдромов различна. Она зависит от характера течения ИЭ, стадии, вида возбудителя. Например, для стафилококкового ИЭ характерны высокая активность процесса, тяжелые симптомы общей интоксикации, развитие гнойных осложнений. Грибковые эндокардиты, как правило, сопровождаются эмболической окклюзией крупных артерий, особенно нижних конечностей. Типичная картина заболевания характерна для ИЭ, вызванного зеленящим стрептококком.
Начало заболевания часто связано с острой инфекцией или обострением хронической инфекции, а также с рядом врачебных манипуляций. Особенно характерно сочетание повышения температуры тела различной степени (от длительной лихорадки до субфебрилитета или нормальной температуры) с ознобами и потливостью. Больной предъявляет одновременные жалобы, обусловленные наличием инфекционного процесса и интоксикации, а также тромбоэмболическими осложнениями поражением сердца. В анамнезе больных могут быть эпизоды длительного лечения антибиотиками (это бывает при рецидиве ИЭ у больных, ранее уже подвергавшихся лечению).
Диагностика. Наибольшее значение для постановки правильного диагноза имеет обнаружение поражения клапанов сердца по изменению аускультативной картины ранее существовавших пороков сердца; появление «дополнительных» шумов. Выявляются характерные поражения кожи и слизистых оболочек: цвет кожных покровов «кофе с молоком», геморрагии, положительные симптомы Гехта (щипка) и Кончаловского—Румпеля—Лееде (жгута), а также узелки Ослера – болезненные гиперемированные плотные узелки на ладонной поверхности и кончиках пальцев, признак Лукина—Либмана (пятна Лукина) – геморрагия на переходной складке конъюнктивы. Часто наблюдаете при ИЭ спленомегалия. Весьма типична значительная потеря в весе (иногда на 15–20 кг). В редких случаях развивается перикардит (нерезкий шум трения плевры, обусловленный фибринозными наложениями на перикарде). При физикальном обследовании можно выявить повышение артериального давления, указывающее на развитие диффузного гломерулонефрита. Иногда определяются признаки нарушения деятельности центральной нервной системы (парезы, гиперкинезы, патологические рефлексы и т. д.) в результате эмболии мозговых сосудов.
В данном случае наиболее частой диагностической ошибкой является оценка того или иного синдрома в качестве проявления самостоятельного заболевания (например, при выраженных признаках поражения печени ставят диагноз гепатита и пр.).
Однако диагностика ИЭ основана прежде всего на раннем выявлении возбудителя заболевания. Для этого используются следующие лабораторно-инструментальные исследования.
1) Получение положительной гемокультуры – наиболее важный диагностический признак ИЭ. Анализ также необходим для подбора наиболее эффективного в данном случае антибиотика. Для подтверждения диагноза их требуется не менее 2–3. Большое значение имеют техника забора и посева крови, время посева (желательно на высоте лихорадки), использование обогащенных сред.
2) Проведение НБТ (нитроблуттетразолиум теста) – диагностикума системных бактериальных инфекций, который позволяет дифференцировать бактериальные инфекции от других воспалительных заболеваний. Метод основан на восстановлении нейтрофилами растворимой краски НБТ в нерастворимый преципитат формазана. При количестве НБТ-позитивных клеток более 10 % тест считается положительным.
3) Клинический анализ крови для выявления острофазовых показателей: повышение СОЭ до 50 мм/ч и более, лейкоцитоз со сдвигом лейкоцитарной формулы влево или (во II стадии) могут обнаруживаться лейкопения и гипохромная анемия. Диагностическое значение придается обнаружению гистиоцитов в крови, взятой из мочки уха. Содержание их более 6 в поле зрения может свидетельствовать в пользу ИЭ. Биохимический анализ крови показывает увеличение содержания фибриногена, ?2-глобулинов и ?-глобулинов – до 30–40 %.
4) Выявление иммунологических сдвигов: гипергаммаглобулинемия, циркулирующие иммунные комплексы, снижение титра комплемента, появление ревматоидного (антиглобулинового) фактора, усиление реакции властной трансформации лимфоцитов с ФГА (фитогемагглютинин) и бактериальными антигенами, выявление противотканевых антител.
5) Анализ мочи проводится для уточнения поражений различных органов и систем, когда выявляется гломерулонефрит, проявляющийся протеинурией, цилиндрурией и гематурией.
Повышение содержания билирубина, трансаминаз указывает на поражение печени.
6) Прямой диагностический признак ИЭ – наличие вегетации на клапанах сердца – обнаруживается при эхокардиографии.
Таким образом, из всего многообразия симптомов следует выделять основные и дополнительные.
Основные критерии диагноза ИЭ:
1) лихорадка с температурой свыше 38 °C с ознобами;
2) пятна Лукина;
3) узелки Ослера;
4) эндокардит на неизмененных клапанах (первичный) или на фоне ревматических и врожденных пороков сердца. Инфекционный миокардит;
5) множественные артериальные тромбоэмболии, разрывы микотических аневризм с кровоизлияниями;
6) спленомегалия;
7) положительная гемокультура;
8) выраженный положительный эффект от применения антибиотиков.
Дополнительные критерии диагноза ИЭ:
1) повышение температуры тела до 38 °C, познабливание;
2) геморрагии на коже;
3) быстрое похудание;
4) асимметричный артрит мелких суставов кистей рук, стоп;
5) анемизация;
6) СОЭ свыше 40 мм/ч;
7) резко положительный СРВ;
8) наличие ревматоидного фактора;
9) ?-глобулины выше 25 %;
10) повышение содержания иммуноглобулинов М, Е и А.
Дифференциальная диагностика. Хотя тромбоэмболии чаще всего наблюдаются при ИЭ, не следует исключать другие причины эмболии в артерии большого круга кровообращения: трансмуральный инфаркт миокарда и аневризма сердца, идиопатический миокардит Абрамова—Фидлера и мерцательная аритмия различного происхождения, но прежде всего наблюдаемая при ревматическом стенозе левого предсердно-желудочкового отверстия.
Наибольшее значение для дифференциальной диагностики имеют ревматический и инфекционный эндокардиты (табл. 7).
Таблица 7
Дифференциально-диагностические критерии ревматического эндокардита и затяжного ИЭ
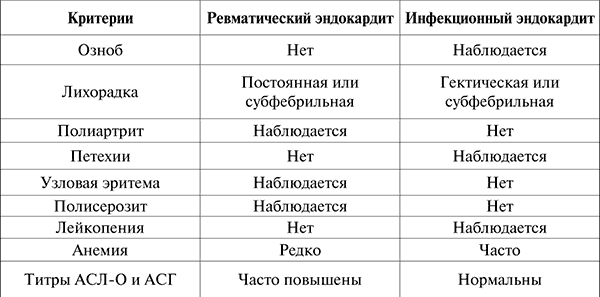
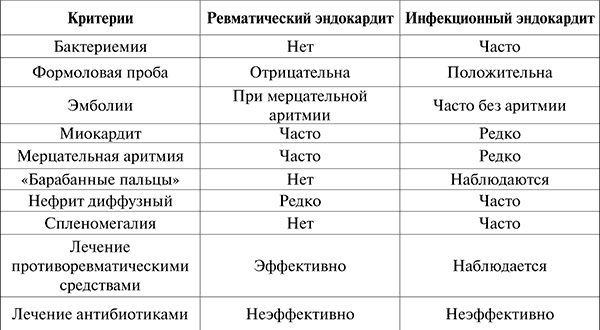
К характерным симптомам ИЭ относится увеличение селезенки. Однако большая плотная безболезненная селезенка наблюдается при амилоидозе; мягкая, безболезненная указывает на ее септическую гиперплазию. Болезненность отмечается при инфаркте селезенки, располагающемся субкапсулярно. Спленомегалия может быть одним из проявлений портальной гипертензии при недостаточности правого сердца. В этом случае она сочетается с асцитом и гепатомегалией. Увеличение размеров печени при затяжном ИЭ наблюдается довольно часто. Септическая гиперплазия характеризуется относительно небольшим увеличением и мягкой консистенцией печени. Встречаются жировая дистрофия и исключительно редко – инфаркты печени. Чаще всего увеличение печени связано с венозным застоем при недостаточности правого сердца. При отсутствии асцита застой распознается ретроспективно по уменьшению размеров печени после лечения сердечными гликозидами и диуретическими средствами.
Лечение. Лечение ИЭ должно быть как можно более ранним и этиотропным с учетом бактериологических данных. До того как антибактериальные препараты нашли свое широкое применение в медицинской практике, большинство больных ИЭ погибали от инфекции и ее осложнений. Сейчас более 80 % успешно излечиваются. Но почти у 20 % медикаментозное лечение неэффективно, и вскоре у них развивается сердечная недостаточность, которая почти не поддается лечению. В связи с этим целесообразно сочетание консервативного и хирургического лечения.
Для лечения ИЭ в любых возрастных группах прежде всего используют антибиотики, оказывающие бактерицидное действие на микроорганизмы, желательно в индивидуализированных дозах в зависимости от концентрации антибиотика в крови и чувствительности к нему возбудителя. Препаратом первоначального выбора по-прежнему является пенициллин. Он малотоксичен, что позволяет применять его длительно в относительно высоких дозировках. Суточная доза – до 20 000 000 ЕД вводится внутривенно и внутримышечно. Однако не следует исключать и тот факт, что у больных пожилого и старческого возраста при лечении пенициллином и другими антибиотиками в высоких дозах часто наблюдается кардиотоксический эффект: появление или усиление сердечной недостаточности, боли в области сердца, тахикардия. При уменьшении дозы или смене препарата эти явления купируются.
При неизвестной этиологии лечение начинают с высоких доз бензилпенициллина внутримышечно или внутривенно до 18 000 000– 20 000 000 ЕД и более, применяют комбинацию со стрептомицином до 1 г в/м в сутки или аминогликозидами (гентамицин, тобрамицин из расчета по 4–6 мг/кг в сутки). При отсутствии эффекта или после определения возбудителя используют полусинтетические пенициллины (оксациллин, метициллин или ампициллин внутримышечно до 12 г/сутки). Цефалоспорины также являются базисными препаратами, применяемыми для лечения ИЭ: наиболее часто используют клафоран, цефамизин (4—10 г/сутки, внутримышечно и внутривенно), а также цепорин (10–16 г/сутки) и кефзол (до 8—10 г внутривенно и др.). Хорошим противостафилококковым действием обладает фузидин, в ряде случаев он эффективен при резистентности микроорганизмов к другим антибиотикам (2–3 г/сутки).
Лечение антибиотиками назначают длительно курсом 1,5–2 месяца, до того времени, пока инфекция не будет полностью ликвидирована. После ликвидации инфекции происходит улучшение общего состояния больного, исчезают вегетации по данным ЭхоКГ и по результатам микробиологического подтверждения.
При сниженной иммунореактивности организма антибактериальные средства сочетают с пассивной иммунотерапией (например, при стафилококковом эндокардите – с антистафилококковой плазмой или антистафилоккоковым ?-глобулином), с использованием иммуномодуляторов (тималина, Т-активина и др.). Для профилактики тромбозов, например при эндокардите, развившемся на фоне ангиогенного сепсиса, создается регулируемая гипокоагуляция с помощью гепарина (20 000—25 000 ЕД внутривенно или подкожно). Для ингибиции протеолитических ферментов используют контрикал (до 40 000—60 000 ЕД внутривенно капельно).
Когда клапанный ИЭ способствовал формированию порока клапана сердца или проявления заболевания не исчезают, несмотря на массивную антибактериальную терапию, целесообразно проводить хирургическое лечение. Дополнительным аргументом в пользу оперативного вмешательства являются повторные эмболии с разрушенных инфекцией створок клапана сердца. Иногда инфекция выходит за границы клапанного кольца, при этом образуя абсцессы, что также является показанием к хирургическому лечению. Главная цель операции – сохранение собственного клапана больного. Иногда ограничиваются удалением вегетаций, ушиванием разрывов створок и т. д. Если клапан практически полностью разрушается под воздействием инфекции, его заменяют искусственным (протезируют) при помощи механических и биологических протезов.
Профилактика. Профилактика ИЭ заключается в своевременной санации хронических очагов инфекции в полости рта, миндалинах, носоглотке, придаточных пазухах носа, применении активной антибактериальной терапии при острых стрептококковых и стафилококковых заболеваниях (ангинах и др.). Рекомендуется закаливание организма.
Всем больным с пороками клапанов сердца, а также с клапанными протезами необходимо накануне и вскоре после проведения любого вмешательства, после которого в кровоток может попасть инфекция, профилактически принимать антибиотики. Необходимо диспансерное наблюдение лиц, перенесших острые стрептококковые, стафилококковые инфекции.
Более 800 000 книг и аудиокниг! 📚
Получи 2 месяца Литрес Подписки в подарок и наслаждайся неограниченным чтением
ПОЛУЧИТЬ ПОДАРОКДанный текст является ознакомительным фрагментом.
Читайте также
ЛЕКЦИЯ № 12. Болезни сердечно-сосудистой системы
ЛЕКЦИЯ № 12. Болезни сердечно-сосудистой системы Среди заболеваний сердечно-сосудистой системы наибольшее значение имеют: эндокардит, миокардит, пороки сердца, кардиосклероз, атеросклероз, гипертоническая болезнь, ишемическая болезнь сердца, цереброваскулярные
ЛЕКЦИЯ № 1. Заболевания сердечно-сосудистой системы. Ревматизм
ЛЕКЦИЯ № 1. Заболевания сердечно-сосудистой системы. Ревматизм Ревматизм (болезнь Сокольского—Буйо) – это системное воспалительное заболевание соединительной ткани с преимущественной локализацией процесса в сердечно-сосудистой системе, которое развивается у
ЛЕКЦИЯ № 2. Заболевания сердечно-сосудистой системы. Кардиомиопатии. Дилатационная кардиомиопатия
ЛЕКЦИЯ № 2. Заболевания сердечно-сосудистой системы. Кардиомиопатии. Дилатационная кардиомиопатия 1. Кардиомиопатии Кардиомиопатии – первичные изолированные поражения миокарда невоспалительного характера неизвестной этиологии (идиопатические), они не имеют связи с
ЛЕКЦИЯ № 3. Заболевания сердечно-сосудистой системы. Гипертрофическая кардиомиопатия
ЛЕКЦИЯ № 3. Заболевания сердечно-сосудистой системы. Гипертрофическая кардиомиопатия Гипертрофическая кардиомиопатия (ГКМП) – это некоронарогенное заболевание миокарда желудочков (преимущественно левого), характеризующееся массивной гипертрофией их стенок с
ЛЕКЦИЯ № 4. Заболевания сердечно-сосудистой системы. Рестриктивная кардиомиопатия
ЛЕКЦИЯ № 4. Заболевания сердечно-сосудистой системы. Рестриктивная кардиомиопатия Рестриктивная кардиомиопатия (РКМП) – (от лат. слова restrictio – «ограничение») – группа заболеваний миокарда и эндокарда, при которых в результате резко выраженного фиброза и утраты
ЛЕКЦИЯ № 8. Инструментальные методы обследования сердечно-сосудистой системы
ЛЕКЦИЯ № 8. Инструментальные методы обследования сердечно-сосудистой системы 1. Флебография. Методика проведения исследования. Диагностическое значение Флебография – один из методов исследования венного пульса. Аналогично сфигмограмме колебания стенок вен во время
ЛЕКЦИЯ № 10. Заболевания и пороки сердечно-сосудистой системы: ревматическая болезнь, недостаточность митрального клапана, митральный стеноз
ЛЕКЦИЯ № 10. Заболевания и пороки сердечно-сосудистой системы: ревматическая болезнь, недостаточность митрального клапана, митральный стеноз 1. Ревматическая болезнь сердца, острая ревматическая лихорадка Ревматическая болезнь сердца, или острая ревматическая
ЛЕКЦИЯ № 12. Воспалительные заболевания сердечно-сосудистой системы: миокардиты, перикардиты. Гипертоническая болезнь
ЛЕКЦИЯ № 12. Воспалительные заболевания сердечно-сосудистой системы: миокардиты, перикардиты. Гипертоническая болезнь 1. Миокардиты Миокардит – заболевание, сопровождающееся воспалением миокарда. Оно может возникать самостоятельно под воздействием определенных
ЛЕКЦИЯ № 13. Заболевания сердечно-сосудистой системы: стенокардия и инфаркт миокарда
ЛЕКЦИЯ № 13. Заболевания сердечно-сосудистой системы: стенокардия и инфаркт миокарда 1. Стенокардия Стенокардия – хроническое заболевание сердца, связанное с недостатком поступления крови по коронарным артериям по сравнению с потребностью сердечной мышцы в ней,
Заболевания сердечно-сосудистой системы
Заболевания сердечно-сосудистой системы Показания: функциональные (нейрогенные) расстройства сердечнососудистой системы (неврозы сердца); дистрофии миокарда с явлениями недостаточности кровообращения I–II степени; ревматические пороки клапанов сердца без
2.1. ЗАБОЛЕВАНИЯ СЕРДЕЧНО-СОСУДИСТОЙ СИСТЕМЫ
2.1. ЗАБОЛЕВАНИЯ СЕРДЕЧНО-СОСУДИСТОЙ СИСТЕМЫ Малоподвижный образ жизни, особенно в сочетании с обильным питанием, вредно сказывается на развитии и функционировании сердца человека. Происходит ожирение и ослабление сердца, которое не может справиться с нагрузкой в
Заболевания сердечно-сосудистой системы
Заболевания сердечно-сосудистой системы Рецепт 1Ингредиенты.Листья алоэ — 4 столовые ложки, трава тысячелистника — 2 столовые ложки, корень валерианы — 2 столовые ложки, листья мелиссы — 2 столовые ложки.Способ приготовления.Составить лекарственную смесь из
Заболевания сердечно-сосудистой системы и системы крови
Заболевания сердечно-сосудистой системы и системы крови Заболевания сердечно-сосудистой системы сейчас вышли во всем мире на первое место. Возможно, это связано с выросшей продолжительностью жизни, возможно, с изменением стиля жизни и уменьшением физических нагрузок.
Заболевания сердечно-сосудистой системы
Заболевания сердечно-сосудистой системы Наш организм — весьма сложная система, в которой каждому органу отведена своя определенная роль. Сердечно-сосудистая система, состоящая из сердца, кровеносных сосудов, лимфатических сосудов и узлов, осуществляет поступление